Zusammenfassung
Die Ernährungstherapie deckt dabei nicht nur den täglichen Energiebedarf, sondern hilft auch, die Lust am Essen und die Lebensqualität zu steigern. Dieses Buch bietet viele Tipps und Techniken zum richtigen Kochen, Essen und Trinken sowie zahlreiche Rezepte für Pikantes, Süßes, Suppen und Saucen.
IHR PLUS
• 120 Rezepte für alle Schluckstufen
• Zubereitungstipps und Hilfsmittel für die Küche
• Übersichtstabellen zur Lebensmittelauswahl
• Tipps bei begleitenden Beschwerden
• Mit gratis Einkaufslisten-App
Leseprobe
Inhaltsverzeichnis

DER SCHLUCKVORGANG
Essen und Trinken nehmen einen wichtigen Stellenwert im Leben ein - zum einen dienen sie der Ernährung, und zum anderen sind gesellschaftliche und kulturelle Ereignisse meist mit Mahlzeiten verbunden. Speichel, Getränke und Speisen werden dabei normalerweise ohne viel darüber nachzudenken geschluckt. Wir schlucken durchschnittlich etwa 1000 Mal pro Tag. Dieser Vorgang erfordert in der Regel keine besondere Aufmerksamkeit und läuft meist nebenbei. Sich während einer Mahlzeit zu unterhalten, beim Radfahren zu trinken oder im Gehen einen Apfel zu essen, ist scheinbar nichts Besonderes.
Aus physiologischer Sicht ist der Schluckvorgang aber ein sehr komplexer Ablauf. Verschiedene Gehirnstrukturen und einige Hirn- und Rücken-marksnerven sorgen für die Steuerung der unten aufgeführten Strukturen (siehe Abbildung). Dabei arbeiten etwa 50 Muskelpaare folgender Regionen so zusammen, dass Speichel, Getränke und Nahrung sicher und rasch vom Mund zum Magen transportiert werden können:
Der Schluckapparat
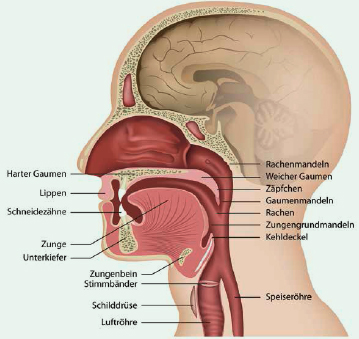
Um den Schluckvorgang beschreiben zu können, wird er in der Medizin in vier Phasen unterteilt. Diese laufen teils bewusst steuerbar und teils reflektorisch1 ab und werden hier beschrieben:
| Schluckphasen | |
| Vorbereitungs-phase (orale Vorbereitungs-phase) | Die Speise wird gekaut und geformt, bis sie eine Konsistenz hat, die geschluckt werden kann. Dabei sind die Lippen geschlossen, die Wangen angespannt, Kiefer und Zunge machen kreisende Bewegungen. Das Gaumensegel schließt die Mundhöhle gegen den Rachen ab. |
| Mund-Phase (orale Phase) | Die Zunge bringt den Schluck zwischen sich selbst und dem Gaumen in Position. Das Gaumensegel schließt die Mundhöhle zu Beginn noch gegen den Rachen ab, beginnt dann aber bereits, den Weg freizugeben. Der Eingang zur Luftröhre ist noch geöffnet. |
| Rachen-Phase(pharyngealePhase) | Sobald der Speisebrei weit genug in den Rachen transportiert wurde, wird der Schluckreflex ausgelöst. Jetzt setzen die reflektorischen Bewegungsabläufe ein und der weitere Verlauf kann nicht mehr bewusst gesteuert werden. Das Gaumensegel dichtet zusammen mit der hinteren Rachenwand den Nasenraum ab. Der Speisebrei wird durch Bewegungen der Zungen- und Rachenmuskulatur weitertransportiert. Währenddessen senkt sich der Kehldeckel, und Schleimhautfalten über dem Kehlkopf sowie die Stimmbänder schließen den Eingang zur Luftröhre ab - ein Schutz vor dem Eindringen des Schluckguts in die Luftwege entsteht. Der Speisebrei wandert nun in die Speiseröhre. Die Schleimhautfalten im Rachen und die Stimmbänder öffnen wieder. Die Atemwege sind somit wieder frei. |
| Speiseröhren-Phase (ösopha- geale Phase) | Der Transport durch die Speiseröhre erfolgt durch zwei Muskelkontraktionswellen, die den Speisebrei in den Magen transportieren. Somit ist der Schluckvorgang abgeschlossen. |
Der in der Tabelle beschriebene Ablauf wird durch sensible Rückmeldungen aus Mund, Rachen und Kehlkopfbereich stets angepasst. So ist beispielsweise der Ablauf des Schluckvorgangs bei einem Schluck Wasser nicht identisch mit dem Ablauf bei einem Bissen hartem Brot oder wenn versehentlich eine zu heiße Kartoffel in den Mund genommen wurde.
1 reflektorisch = durch einen Reflex bedingt; auf diesen Abschnitt des Schluckvorgangs kann bewusst kein Einfluss genommen werden.
SCHLUCKSTÖRUNG - DYSPHAGIE
Verschiedene Erkrankungen und Schädigungen können dazu führen, dass die zuvor in der Tabelle beschriebenen Abläufe nicht mehr problemlos funktionieren. Man spricht dann von einer Schluckstörung. Der Fachbegriff lautet Dysphagie, abgeleitet aus dem griechischen „phagein" für „essen" und der Vorsilbe „dys-" für „gestört".
Der Transport von Speichel, Getränken und Nahrung vom Mund zum Magen ist in diesem Fall beeinträchtigt. Es besteht die Gefahr, dass Speichel oder Anteile von Speisen und Getränken in die Atemwege gelangen. Dort können sie zu Entzündungen und im Akutfall zu Erstickungsanfällen oder Atemnot führen.
Neben dieser Gesundheitsgefährdung, die von einer Schluckstörung ausgeht, ist beim Trinken und Essen auch der Genuss häufig beeinträchtigt. Eine Dysphagie kann darüber hinaus dazu führen, dass betroffene Personen Einschränkungen im sozialen Leben erfahren.
Haben Sie keine Sorge, nur noch „Einheitsbrei" essen zu dürfen! Die Vorschläge im Rezeptteil sollen Ihnen trotz Dysphagie und Kostanpassung zu genussreichem Essen und Trinken verhelfen.
Das Schlucken ist beim Menschen so störanfällig, weil Atem- und der Speiseweg über eine weite Strecke hin gleich verlaufen, bevor sie sich im unteren Rachen kreuzen, wie in der Abbildung auf S. 9 zu erkennen ist. Selbst gesunde Personen können sich daher verschlucken, wenn sie beispielsweise unkonzentriert sind oder wenn sie während des Essens lachen müssen.
Ursachen von Schluckstörungen
Neurologische, internistische sowie Hals-Nasen-Ohren-Erkrankungen und manche medizinischen Maßnahmen können zu Schluckstörungen führen, sodass es überdurchschnittlich häufig zum Verschlucken kommt und daraus eine Gesundheitsgefährdung entsteht. In der folgenden Tabelle sind solche Erkrankungen aufgeführt. Darüber hinaus steigt - unabhängig von Grunderkrankungen - im höheren Alter generell das Risiko an, eine Schluckstörung zu entwickeln.
| Häufige Ursachen für Schluckstörungen | ||
| Neurologische Erkrankungen | Schlaganfall | Mangeldurchblutung im Gehirn oder Hirnblutung; etwa die Hälfte der Betroffenen hat in der Akut-phase eine Schluckstörung. |
| SchädelHirn-Trauma | Verletzung des Schädels und des Gehirns infolge eines Unfalls (z. B. Verkehrsunfall, Sturz etc.); durch Blutungen oder Schwellungen im Gehirn tritt bei ca. 50-60 % der Betroffenen eine Dysphagie auf. | |
| Hirntumoren | Je nach Lage des Tumors, zusätzlichen Schädigungen durch Strahlenbehandlung sowie Druck auf andere Hirnareale variieren die Angaben zur Häufigkeit von Schluckstörungen stark. | |
| Multiple Sklerose | Entzündliche Erkrankung des Gehirns; der Verlauf kann schubförmig oder von Erkrankungsbeginn an fortschreitend sein; 30-40 % der Betroffenen entwickeln im Verlauf eine Dysphagie. | |
| Parkinson Erkrankung | Fortschreitende Erkrankung, die zum Absterben bestimmter Nervenzellen führt; eine Schluckstörung tritt beim typischen Parkinson-Syndrom nicht zu Beginn der Erkrankung auf; im Verlauf zeigt sich aber bei etwa der Hälfte der Betroffenen eine Schluckstörung. | |
| Amyotrophe Lateralsklerose(ALS) | Fortschreitende Erkrankung, die zu Muskellähmungen im gesamten Körper führt; in etwa 25 % der Fälle tritt bereits zu Beginn eine Schluckstörung auf; im Verlauf kommt es fast immer zu einer Dysphagie. | |
| Myasthenia gravis | Autoimmunerkrankung, die zu belastungs- oder tageszeitenabhängiger Schwäche der Muskulatur führt; bei ca. 20 % der Betroffenen ist die Schluckstörung das Erstsymptom, im Verlauf kommt es bei ca. 50 % zu einer Dysphagie. | |
| Muskeldystrophien | Fortschreitende Muskelerkrankungen, bei denen die Häufigkeit von Schluckstörungen je nach Typ und hauptsächlich betroffenen Muskelpartien zwischen ca. 12 und 80 % schwankt. | |
| HNO-Erkran- kungen | Tumoren | Eine Schluckstörung kann durch den Tumor selbst, durch die operative Entfernung von am Schlucken beteiligten Strukturen oder als Konsequenz von Bestrahlungen und Chemotherapien ausgelöst werden; unter den HNO-Erkrankungen sind Tumoren die häufigste Ursache für Schluckstörungen. |
| Traumata | Verletzungen im Mund-, Rachen- und Halsbereich können ebenfalls Schluckstörungen verursachen. | |
| Zenker- Divertikel | Ausstülpung von Schleimhaut im unteren Rachen; kann zu Druckgefühl, Wiederhochkommen von Nahrungsanteilen, Husten beim Schlucken etc. führen; etwa 2 % der Personen, die über eine Schluckstörung klagen, haben ein Zenker-Divertikel. | |
| Internistische Erkrankungen | Erkrankungen der Speiseröhre | Bewegungsstörungen der Speiseröhre, Refluxerkrankungen, Verengungen, Tumoren sowie Entzündungen der Speiseröhre können ebenfalls zu Schluckstörungen führen. |
| Medizinische Maßnahmen als Ursache | Nebenwirkungen von Medi-kamenten | Zahlreiche Medikamente (z. B. Tranquilizer, Rheuma- und Gichtmittel, Neuroleptika, Botulinum-toxin ...) können Schluckstörungen auslösen oder verstärken. |
| Komplikationen chirurgischer Maßnahmen | Beispielsweise bei der Operation einer verengten Halsschlagader kann es zu Nervenverletzungen und damit zu Zungen- bzw. Stimmbandlähmungen kommen, die eine Schluckstörung nach sich ziehen können. | |
| Folgen von Bestrahlung und Chemo-therapie | Als Nebenwirkungen von Bestrahlung und Chemotherapie bei HNO-Tumoren treten häufig (auch oft erst Jahre nach der Behandlung) Schluckstörungen auf. | |
| Intensivmedizinische Behandlungen | Länger notwendige künstliche Beatmung führt häufig zumindest vorübergehend zu Schluck-störungen. | |
Symptome einer Schluckstörung
Liegt eine Schluckstörung vor, wird die hohe Störanfälligkeit des Schluckablaufes zur Gefahr, denn Speichel, Getränke oder Speisen könnten in die Atemwege gelangen.
Wird der Schluckvorgang untersucht, zeigen sich folgende Symptome:
 Leaking: Unkontrolliertes, frühzeitiges Entgleiten von Speichel-, Getränk- oder Speiseanteilen aus dem Mund oder nach hinten in den Rachen;
Leaking: Unkontrolliertes, frühzeitiges Entgleiten von Speichel-, Getränk- oder Speiseanteilen aus dem Mund oder nach hinten in den Rachen;
 Residuen: Reste von Speichel, Getränken oder Speisen, die nach dem Schlucken im Mund, im Rachen oder rund um den Kehlkopf liegen bleiben;
Residuen: Reste von Speichel, Getränken oder Speisen, die nach dem Schlucken im Mund, im Rachen oder rund um den Kehlkopf liegen bleiben;
 Penetration: Eindringen von Speichel-, Getränke- oder Speiseanteilen in den Kehlkopf und damit in die Atemwege bis auf die Ebene der Stimmbänder;
Penetration: Eindringen von Speichel-, Getränke- oder Speiseanteilen in den Kehlkopf und damit in die Atemwege bis auf die Ebene der Stimmbänder;
 Aspiration: Eindringen von Speichel-, Getränke- oder Speiseanteilen in den Kehlkopf und damit in die Atemwege bis unter die Stimmbänder, also in die Luftröhre und in weiterer Folge möglicherweise in die Lunge. Die Aspiration ist das schwerwiegendste Symptom einer Dysphagie.
Aspiration: Eindringen von Speichel-, Getränke- oder Speiseanteilen in den Kehlkopf und damit in die Atemwege bis unter die Stimmbänder, also in die Luftröhre und in weiterer Folge möglicherweise in die Lunge. Die Aspiration ist das schwerwiegendste Symptom einer Dysphagie.
Der Schluckvorgang läuft verborgen in Mund, Rachen und Kehlkopf ab, und die Symptome können von außen nicht direkt beobachtet werden. Daher werden Schluckstörungen von Betroffenen und auch von Außenstehenden in unterschiedlicher Deutlichkeit wahrgenommen.
Die Wahrnehmbarkeit der Schluckstörung hängt unter anderem von folgenden Faktoren ab:
 von der Sensibilität der beteiligten Strukturen;
von der Sensibilität der beteiligten Strukturen;
 von der Funktion der Schutzmechanismen;
von der Funktion der Schutzmechanismen;
 ob die Dysphagie plötzlich oder schleichend auftritt.
ob die Dysphagie plötzlich oder schleichend auftritt.
In der folgenden Tabelle sind Anzeichen von Schluckstörungen beschrieben, die auf ein Eindringen von Speichel, Getränken oder Speisen in die Atemwege hinweisen können. Man unterscheidet direkte Anzeichen, welche unmittelbar vor, während oder nach einem Schluck auftreten, und indirekte Anzeichen, die allgemeine Veränderungen im Rahmen einer Dysphagie umfassen.
Anzeichen für Eindringen von Speichel, Getränken oder Speisen in die Atemwege
Details
- Seiten
- 170
- ISBN (ePUB)
- 9783991116424
- Sprache
- Deutsch
- Erscheinungsdatum
- 2023 (Januar)
- Schlagworte
- IDDSI-Flow-Test Diagnostik Schluckstörungen Symptome Andickung Konsistenzangepasste Kost Ernährungsempfehlungen gesunde Ernährung Dysphagie Therapie Mangelernährung

