Zusammenfassung
Gastritis hat viele Gesichter – und rund 20% der erwachsenen Bevölkerung, überwiegend Frauen, war bereits zumindest einmal davon betroffen.
Strenge Ausschlussdiäten führen jedoch schnell zu schädlichen Mangelerscheinungen. Deshalb gibt dieses Buch Anregungen für alle, die sich verträglich ernähren wollen, ohne auf Nährstoff- und Geschmacksvielfalt zu verzichten.
• Behandlungsstrategien auf aktuellstem Stand
• Ergänzend Gutes tun: Heilpflanzen, Mikronährstoffe und Co
• Empfehlungen für magenschonendes Essen
• 90 vielseitige Rezepte von der Akutphase bis zur Dauerernährung
Leseprobe
Inhaltsverzeichnis
Liebe Leserin, lieber Leser!
Eine Gastritis hat viele Gesichter. Die Bandbreite geht von einer kurzen, akuten, heftigen Entzündung über bakterielle Infektionen ohne großer Symptomatik bis hin zur Geschwürbildung.
Der Magen hat ja auch in aller Regel viel zu tun, ist er doch dafür zuständig, die Nahrung zu zerkleinern, vorzuverdauen, auf Körpertemperatur zu bringen und obendrein noch Keime abzutöten. Ein gesunder Magen ist mit einer intakten Schleimhaut ausgekleidet, die ihn vor der aggressiven Magensäure schützt. Wenn unsere Schleimhaut dünn oder gar durchlässig geworden ist, kommt es zu Symptomen. Bei über 20 % der erwachsenen Bevölkerung wurde nach eigenen Angaben schon einmal eine Gastritis oder Duodenitis ärztlich diagnostiziert (Robert-Koch-Institut, GEDA 2009). Frauen, vor allem in jüngeren Jahren, sind dabei deutlich stärker betroffen als Männer.
In der akuten Phase ist es dann ratsam, beim Essen einen Gang zurückzuschalten, wobei der Befund Gastritis nicht automatisch für Sie bedeuten soll, sich einer lebenslangen Diät zu unterziehen. Strenge Ausschlussdiäten sollten vermieden werden – sie können schnell zu einer Mangelernährung führen, die kontraproduktiv ist. Verschiedene Nährstoffe wie Eiweiß, Vitamine und Spurenelemente werden benötigt, damit die Schleimschicht des Magens gut erhalten bleibt. Wichtig ist auch, immer auf das eigene Bauchgefühl zu hören, denn Sie sind schließlich Ihre eigene Expertin, Ihr eigener Experte.
Dieses Buch soll Ihnen einen guten Überblick und Leitfaden durch Ihre Beschwerden für eine baldige Besserung liefern. Und was tun, wenn man eingeladen ist oder im Restaurant essen möchte? Uns war es wichtig, Altbewährtes mit aktuellen Empfehlungen und Richtlinien abzugleichen, um Ihnen gelungene Rezepte und Tipps für die Symptomfreiheit im Alltag bieten zu können.
Viel Erfolg beim Ausprobieren!
Wien, im März 2023 |
Die Autorinnen |

DER GESUNDE UND DER KRANKE MAGEN
Unser Magen, auch Ventriculus oder Gaster genannt, liegt im linken Oberbauch direkt unter dem Zwerchfell und umfasst ein Volumen von etwa 1,2 bis 1,6 Liter. Seine Aufgabe ist die chemische Zerkleinerung und Verflüssigung der Nahrung mit Hilfe des Magensaftes. Dafür wird der Speisebrei so lange hin- und herbewegt, bis er nach etwa ein bis fünf Stunden portionsweise an den Dünndarm abgegeben werden kann. Drei Muskelschichten sorgen für wellenförmige Bewegungen (Peristaltik), die für die Durchmischung und den Transport des Speisebreis nötig sind. Manchmal hört man dies sogar von außen durch Glucksgeräusche.
Der Magen besteht anatomisch aus drei Teilen:
•dem Magengrund (Fundus) mit seiner Sammel- bzw. Reservoirfunktion,
•den Corpus- bzw. Körper-Abschnitten
•und den Antrum- und Pförtner-Abschnitten
Abbildung 1: Aufbau des Magens
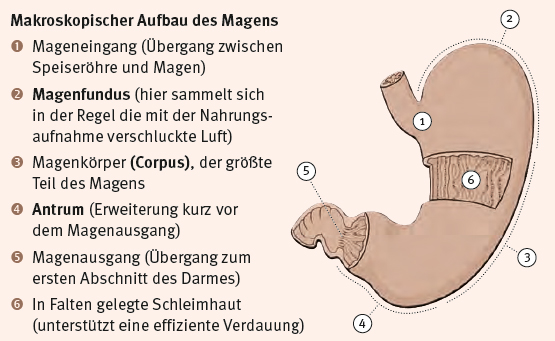
Die Schleimhaut des Magens ist besonders dick. Sie bedeckt die gesamte Magenoberfläche und enthält viele Drüsen. Dieses System aus Haupt-, Beleg- und Nebenzellen stellt täglich zwei bis drei Liter Salzsäure, Schleimstoffe, Pepsinogen und Bikarbonat her, die zusammen den Magensaft bilden (siehe Tabelle 1). Dieser ist stark sauer und bewegt sich im Bereich von pH-Wert 1,5 bis 2.
Tabelle 1: Zellen und Produkte der Magenschleimhaut
| Zellarten | Produktion von | Funktion |
| Hauptzellen | Pepsinogen | Vorstufe des Enzyms Pepsin zur Eiweißverdauung |
| Belegzellen | Salzsäure (HCl); Intrinsic Factor | Aufspaltung und Desinfektion der Nahrung; ermöglicht die Aufnahme von Vitamin B12 |
| Nebenzellen | Schleimstoffen (Muzine) | Schutz vor Selbstverdauung durch Salzsäure |
| Oberflächliche Schleimhautzellen | Bikarbonat | Puffer für den Säure-Basen-Haushalt |
| Stammzellen | dienen der Zellerneuerung |
Bereits vor der Nahrungsaufnahme, wenn wir unsere Mahlzeiten lediglich riechen oder sehen, wird die Produktion von Magensaft durch das Gehirn angeregt. Gelangt dann Essen in den Magen, wird diese Sekretion durch die mechanische Dehnung der Magenwand sowie Gewebshormone (Gastrin, Acetylcholin und Histamin) noch weiter angekurbelt. Durch den Verzehr bestimmter Lebensmittel wie Alkohol, Kaffee, eiweißreiche Speisen, ätherische Öle, Röst- und Bitterstoffe wird zudem mehr Säure ausgeschüttet. Dann findet die chemische Zerkleinerung, die Verarbeitung von Vitaminen und Mineralstoffen sowie das Abtöten von Krankheitserregern statt. Dazu wird von Belegzellen Salzsäure sowie von den Hauptzellen das Enzym Pepsin gebildet, das die über die Nahrung aufgenommenen Eiweiße in verdauliche Stücke spaltet. Ferner wird der Intrinsic Factor, ein Transportfaktor für das Vitamin B12, hergestellt. Damit der Magen sich durch die Säure nicht selbst verdaut, bilden Nebenzellen Schleimstoffe, die die Schleimhaut überziehen und schützen.
Nach und nach wird durch unterschiedliche Druckverhältnisse zwischen Magen und Dünndarm der Speisebrei weitergegeben. Dadurch sinkt der pH-Wert im Dünndarm und lässt andere Gewebshormone (v. a. Sekretin) signalisieren, dass die Bildung von Magensaft wieder zurückgefahren wird. Auch Speisen mit hohem Fettgehalt oder einer hohen Teilchenkonzentration (z. B. stark gezuckerte Nahrungsmittel) hemmen die Magensäuresekretion. Ziel des Körpers ist es, dass der Magen im leeren Zustand keine Säure produziert. Dies würde schlussendlich zu seiner eigenen Schädigung und Selbstverdauung führen. Im Nüchternzustand wird daher nur wenig neutrales bis leicht basisches Sekret von der Magenschleimhaut abgegeben.
Auch Emotionen haben Einfluss auf die Magensaftsekretion. Aggressionen, Ärger, Stress und Wut führen zu einem Anstieg der Magensaftsekretion („sauer werden“). Schmerzen, Angst und Trauer können dagegen die Sekretion hemmen („auf den Magen schlagen“).
Wie der Name Magensäure vermuten lässt, ist diese für ein saures Milieu im Magen wichtig. Die gesamte Vorverdauung im Magen sowie auch das eiweißabbauende Enzym Pepsin funktionieren nur im niedrigen pH-Bereich. Dementsprechend kann die Eiweißverdauung bei geringer Magensäuresekretion gestört sein. Dies kann sich wegen der verschlechterten Abspaltung proteingebundener Mineralien und Vitamine auch auf die Aufnahme von Calcium, Eisen und Vitamin B12 auswirken (siehe Kapitel „Essenzielle Mikronährstoffe“, S. 44). Die nicht vollständig aufgespaltenen Proteine gelangen in untere Darmabschnitte, wo sie eigentlich nicht hingehören. Dadurch entgehen dem Körper nicht nur für den Zellaufbau wichtige Struktur- oder Funktionsproteine, auch das Wachstum von Fäulniskeimen (v. a. Clostridien) im Darm wird gefördert.
Nach Magenoperationen kann es zu einer beschleunigten Magenentleerung kommen. Dann ist es wichtig, die Nahrung über den Tag verteilt in vielen kleinen Portionen einzunehmen. Ferner können Erkrankungen mit Nerven-, Muskel- oder Bindegewebsschädigung zu einer verzögerten Magenentleerung führen. Der häufigste Fall ist die Gastroparese (Magenlähmung) bei langjährigem Diabetes mellitus. Auch hier ist es wichtig, die Ernährung anzupassen.
Wie lässt sich der Magen untersuchen?
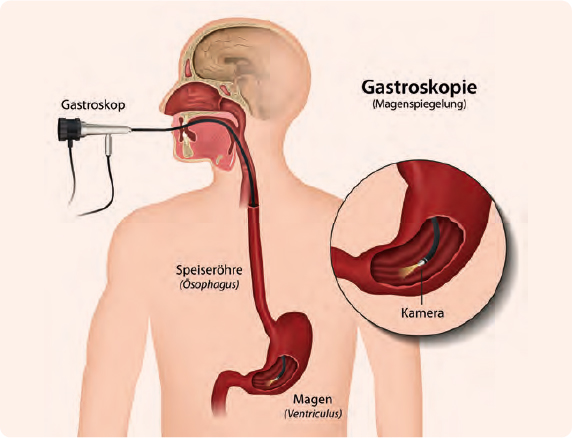
Von außen ist keine genaue Befundung von Magenbeschwerden möglich. Lediglich bei der akuten Gastritis kann beim Abtasten ein Druckschmerz in der Magengrube auftreten. Als Standardmethode zur Diagnostik des oberen Magen-Darm-Traktes hat sich die Gastroskopie (Magenspiegelung) etabliert. Sie umfasst die Untersuchung von Speiseröhre, Magen und Zwölffingerdarm in einem Durchgang. Hiermit können der obere Verdauungstrakt mitsamt seinen Schleimhäuten als Ganzes betrachtet sowie Entzündungen, Gewebeveränderungen, Geschwüre, Tumore, aber auch Passagebehinderungen genau diagnostiziert werden. Die Durchführung ist sowohl ambulant als auch stationär möglich, dauert in der Regel nur etwa 15 bis 30 Minuten und findet unter Sedierung („Dämmerschlaf“) statt. Im Vorfeld darf mindestens zwölf Stunden nichts gegessen werden. Bei Untersuchungsbeginn wird zunächst ein biegsamer Schlauch – das Endoskop – zügig durch den Mund über den Rachen, die Speiseröhre und den Magen bis etwa in die Mitte des Zwölffingerdarms vorgeschoben. Beim anschließenden Zurückziehen des Geräts erfolgt die genaue Betrachtung und Probeentnahme auffälliger Schleimhautareale (Biopsie) zur anschließenden feingeweblichen (histologischen) Untersuchung.
Die Korrelation zwischen histologischen Veränderungen und Symptomen der Betroffenen ist nicht immer gegeben, das heißt die Stärke der Beschwerden ist nicht unbedingt aussagekräftig für die Schwere der Erkrankung. Ebenso muss einem auffälligen Gastroskopie-Befund nicht immer eine histologische Veränderung zugrunde liegen.
Der herkömmliche Ultraschall oder Röntgenuntersuchungen spielen bei der Diagnostik des Magens eine geringe Rolle. Sinnvoll kann jedoch eine spezielle, von innen durchgeführte Ultraschalluntersuchung, die Endosonografie, sein. Dabei können Organwände mit Gefäßen und Lymphknoten sowie eventuelle Veränderungen und Entartungen beobachtet werden. Bei Verdacht auf eine Tumorerkrankung im Bereich des Magens können auch Computertomographie (CT) oder Magnetresonanztomografie (MRT) zum Einsatz kommen.
Als Gastritis wird eine entzündliche Reaktion der Magenschleimhaut verstanden. Diese kann aus vielen verschiedenen Ursachen entstehen. Je nach Dauer unterscheidet man akute oder chronische Verlaufsformen. Genauso unterschiedlich sind die damit einhergehenden körperlichen Beschwerden, es gibt also kein typisches Symptombild für die Gastritis.
Eine entzündliche Veränderung der Magenschleimhaut kann nach mehreren Gesichtspunkten eingeteilt werden. Daher existieren in der Medizin mehrere Klassifizierungen mit zum Teil uneinheitlicher Anwendung.
Eine sehr beliebte, weil einfache Einteilung ist die ABC-Klassifizierung:
⇢Typ A: Autoimmungastritis, diffus atrophe Gastritis
⇢Typ B: Helicobacter pylori assoziierte Gastritis
⇢Typ C: chemisch-induzierte reaktive Gastritis
Etwas genauer ist die Einteilung nach Ursachen (Ätiologie):
| H. pylori-positive Gastritis | |
| Gastritisformen ohne Bezug zur H. pylori-Infektion | Chemisch induzierte/reaktive Gastritis Granulomatöse Gastritis Crohn-Gastritis Eosinophile Gastritis Kollagen-Gastritis |
| Gastritisformen mit möglichem Bezug zu H. pylori | Autoimmun-Gastritis Riesenfaltengastritis Lymphozytäre Gastritis |
| Seltene spezielle Gastritisformen | |
Die genaueste, aber gleichzeitig auch komplizierteste Systematik ist die sogenannte Sydney-Klassifikation, die ein umfassendes Schema darstellt, um verschiedene Formen der Gastritis voneinander zu unterscheiden.
Dabei wird anhand der betroffenen Region unterschieden:
⇢Pangastritis (ganzer Magen betroffen)
⇢Korpusgastritis (Magenkörper betroffen)
⇢Antrumgastritis (Magenausgang betroffen)
Gemäß der Erscheinungsform in der Endoskopie kann unterteilt werden in:
⇢Erythematöse/exsudative Gastritis
⇢Gastritis mit flachen Erosionen
⇢Gastritis mit polypoiden Erosionen
⇢Atrophische Gastritis
⇢Hämorrhagische Gastritis
⇢Refluxgastritis
⇢Riesenfaltengastritis
Die Einteilung (Grading) erfolgt in:
⇢Histologische Entzündungsaktivität: akut, chronisch oder chronisch-aktiv
⇢Schweregrad: normal, gering-, mittel- oder hochgradig
⇢Vorhandensein und Dichte der H. pylori-Besiedelung
⇢Angaben zu Atrophie und intestinaler Metaplasie sollten, falls vorhanden, getroffen werden
Sinn der Einteilungen ist die Zuordnung typischer Eigenschaften, das Erkennen unterschiedlicher Schädigungsmechanismen, die Verfolgung zielgerichteter Behandlungsansätze sowie die Risikoeinschätzung für Folgeerkrankungen (z. B. Magengeschwüre oder Magenkrebs).
Gastritis – warum, wie, wie lange und was dagegen tun?
Mögliche Ursachen einer akuten Gastritis können unter anderem
⇢bakterielle oder virale Infektionen durch Kontamination von Lebensmitteln oder Trinkwasser,
⇢übermäßiger Genuss von Alkohol und Nikotin,
⇢starker physischer oder psychischer Stress,
⇢Verätzungen mit Laugen oder Säuren und auch
⇢Medikamente (längere Einnahme von nichtsteroidalen Antirheumatika [NSAR], Antikoagulantien/Thrombozytenaggregationshemmern, Kortikosteroiden, selektiven Serotonin-Wiederaufnahme-Hemmern [SSRI] oder Zytostatika)
sein.
Im Normalfall tritt sie rasch auf und klingt nach Eliminierung der auslösenden Ursache meist wieder ab.
Eine akute Gastritis macht sich durch starke Schmerzen und Druckgefühl in der Magengegend bis in den Rücken ausstrahlend sowie durch Übelkeit, Erbrechen, Völlegefühl und Appetitlosigkeit bemerkbar. Im Rahmen der akuten Schleimhautverletzung können Blutungen auftreten, die sich durch Teerstuhl oder Blut im Erbrochenen äußern. Die Schmerzen treten nach dem Essen oder unabhängig von der Nahrungsaufnahme auf. Diese Beschwerden können aber auch bei anderen Oberbaucherkrankungen vorkommen. Die Prognose der Gastritis ist abhängig von ihrer Ursache. Die akute, komplikationslose Gastritis heilt in der Regel bei entsprechender Therapie folgenlos und selbstlimitierend ab. Selten kann es zu starken Blutungen kommen.
Eine chronische Gastritis kann über einen langen Zeitraum anhalten und, wenn nicht behandelt, jahrelang oder sogar lebenslang bestehen bleiben. Sie verläuft oft ohne große Symptome oder macht nur durch unspezifische Oberbauchbeschwerden, Aufstoßen, Blähungen sowie Völlegefühl nach den Mahlzeiten auf sich aufmerksam. Insgesamt ist das Beschwerdebild individuell sehr variabel, weshalb sie in vielen Fällen längere Zeit unbemerkt bleibt. Von einer chronischen Gastritis sollte nur gesprochen werden, wenn die Diagnose durch einen entsprechenden histologischen Befund der Magenschleimhaut gesichert ist. Es kommen verschiedene Komplikationen vor, die je nach Form unterschiedlich sind:
⇢Der Typ-A-Gastritis, auch atrophischen Gastritis, liegt ein autoimmunes Geschehen zu Grunde. Es erfolgt die Bildung von unter anderem gegen Magenschleimhautgewebe gerichteten Antikörpern. Durch den Untergang von Belegzellen kommt es zu einer sogenannten perniziösen Anämie. Diese erfordert lebenslange Laborkontrollen des Vitamin-B12-Spiegels mit einer entsprechenden Substitution (siehe dazu Kapitel „Essenzielle Mikronährstoffe“, S. 44).
In weiterer Folge geht im Magenkorpus das Schleimhautgewebe zurück, man sprich von einer Atrophie. Je mehr und verbreiteter sich die Magenschleimhaut zurückgebildet hat, umso wahrscheinlicher ist es, dass diese Veränderungen nicht (vollständig) rückgängig zu machen sind. Das Risiko für die Entstehung eines Magenkarzinoms ist dann erhöht. Daher sind regelmäßige endoskopische Kontrollen unerlässlich!
Da fünf Prozent der Betroffenen mit Typ-B-Gastritis in weiterer Folge eine Typ-A-Gastritis aufweisen, ist es jedenfalls wichtig, auf Helicobacter zu untersuchen. Falls dieser Nachweis positiv ausfällt, kann eine im Anschluss durchgeführte erfolgreiche Eradikation (komplette Auslöschung des Krankheitskeims) auch hier zur gänzlichen Ausheilung der Entzündung führen.
⇢Die Typ-B-Gastritis ist mit Abstand die häufigste Form. Sie wird durch eine Infektion mit Helicobacter-pylori-Bakterien ausgelöst und ist in der Regel medikamentös heilbar. Die Übertragung von H. pylori erfolgt prinzipiell von Mensch zu Mensch. Der genaue Infektionsweg ist jedoch unklar. Eine vermehrte Säuresekretion und Zellveränderungen können eine Übersiedelung von H. pylori aus dem Magen in den Zwölffingerdarm ermöglichen und dort zu einer mit der Gastritis vergleichbaren Entzündung der Schleimhaut führen (Duodenitis). Häufig wird die chronische Form erst mit Blutungen bei einem Magen- oder
Darmgeschwür (Ulcus ventriculi/Ulcus duodeni) symptomatisch. In der Folge kann es dadurch zu einer Eisenmangelanämie kommen. Bei ungenügender Behandlung ist das Risiko für die Entwicklung von Magenkrebs oder intestinalen Lymphomen erhöht.
Helicobacter pylori
Bei der Typ-B-Gastritis steht die H. pylori-Eradikationstherapie im Mittelpunkt und sollte jedenfalls bei Betroffenen mit Ulcera oder Lymphomen erfolgen. Des Weiteren kann eine Eliminierung des Keims bei Reizmagen, asymptomatischer H. Pylori-Gastritis, Vorliegen einer Riesenfaltengastritis (Morbus Ménétrier), lymphozytärer Gastritis oder persistierender Eisenmangelanämie angedacht werden.
Die Therapie wird mittels Protonenpumpenhemmern (PPI), welche die Magensäurebildung unterdrücken, in doppelter Standarddosierung sowie zwei unterschiedlicher Antibiotika-Präparate bzw. zwei Antibiotika und zusätzlichem Bismut-Kalium-Salz je nach individueller Ausgangslage über sieben bis 14 Tage durchgeführt. Eine Erfolgskontrolle mit erneuter Diagnostik ist nach vier bis sechs Wochen vorgesehen.
⇢Die Typ-C-Gastritis ist chemisch-toxisch verursacht und kommt in der Regel nach Beseitigung der Ursache zur Ausheilung. Es kann zum Auftreten von Magenblutungen und Geschwüren oder dem Bild einer mikrozytären Anämie kommen (Eisen-, Vitamin B12- und Folsäure-Mangel).
In erster Linie ist es wichtig, die schädigenden Einflüsse zu reduzieren (Medikamente, Genussmittel, Schadstoffe). Zeitgleich wird auch bei dieser Gastritisform eine Therapie mit Protonenpumpenhemmern (PPI) begonnen, im Falle von Erosionen oder Ulzera für kurze Zeit auch hochdosiert. Anschließend kommt es stufenweise zu einer Reduktion der PPIs. Sucralfat wird bei Betroffenen mit weiteren Beschwerden wie Dyspepsie1, verringerter Magenbewegung oder Gallenreflux nach Operationen zusätzlich eingesetzt. Ob Prokinetika (Medikamente zur Förderung der Peristaltik) vorteilhaft sind, kann von ärztlicher Seite entschieden werden.
Medikamente sind bei Gastritis wichtig und notwendig, um Folgeerkrankungen wie z. B. Geschwüre zu verhindern. Im Wesentlichen werden Arzneimittel zur Neutralisierung von Magensäure („Antazida“) oder solche zur Unterdrückung der Magensäurebildung („Protonenpumpenhemmer“ [PPI] oder „Säureblocker“) eingesetzt. Werden diese dauerhaft eingenommen, kann es zu Nebenwirkungen kommen (siehe Kapitel „Was geschieht im Magen“, S. 9). Daher ist langfristig die Umstellung des Lebensstils mit entsprechender Ernährung, Verzicht auf Genussmitteln sowie Stressreduktion unerlässlich. Der Einsatz von Heilkräutern kann zusätzlich sehr hilfreich sein.
Der Entstehung eines Geschwürs in Magen oder Darm liegt eine entzündliche Gewebsschädigung wie bei einer Gastritis zugrunde, allerdings führt nicht jede Magenentzündung zwangsläufig zu einem Ulkus. Als Vorstufe entsteht zunächst die erosive Gastritis mit nur oberflächlichem Schleimhautdefekt. Auch hier kann es zu Blutungen kommen (hämorrhagische Gastritis). Bei einem Ulkus dringen die Beschädigungen hingegen bis in das Schleimhautuntergewebe ein. Ursächlich für die Entstehung sind meist eine Besiedlung mit H. pylori, Nebenwirkungen von speziellen Medikamenten (insbesondere Schmerzmittel) oder die Kombination aus beidem. Beim Magengeschwür treten Schmerzen eher nach der Nahrungsaufnahme auf, im mittleren bis linken Oberbauch. Starker Nüchternschmerz, der sich nach dem Essen bessert, kann auch auf ein Geschwür im Zwölffingerdarm hindeuten. Bei Korpus- oder Antrumgastritis ist die Entstehung eines Magengeschwürs häufiger, Entzündungen des Antrums begünstigen hingegen eher Duodenalgeschwüre.
Erkrankungen wie Gastritis oder Duodenalulkus gehen mit einer erhöhten Magensäuresekretion einher. Wesentlich häufiger als eine erhöhte Säuresekretion findet sich eine verminderte Magensäuresekretion bis zur Achlorhydrie (Fehlen der Magensäure im Magensaft). Wichtigste Ursache ist die atrophische Gastritis, entweder infolge einer Autoimmungastritis oder einer Infektion mit Helicobacter pylori, sowie die dauerhafte Einnahme von Protonenpumpenhemmern.
1 Dyspepsie ist ein Symptomkomplex unterschiedlicher Ursache, der Oberbauchbeschwerden wie Übelkeit, Erbrechen, Völlegefühl, Aufstoßen, Sodbrennen, Krämpfe, Blähungen und vorzeitiges Sättigungsgefühl umfasst.
ERNÄHRUNGSEMPFEHLUNGEN BEI GASTRITIS
Der Befund „Gastritis“ bedeutet für Sie nicht automatisch, dass Sie sich nun einer lebenslangen Diät unterziehen müssen. Es kann für Sie aber dennoch hilfreich sein zu wissen, dass es für Ihre Beschwerden gezielte Maßnahmen gibt, die erfahrungsgemäß Linderung bringen können. Hören Sie dabei jedoch immer auf Ihr individuelles „Bauchgefühl“ – Sie sind Expert:in für Ihren Körper. Das Ziel sollte sein, dass Sie mit so wenigen Lebensmittel-Einschränkungen wie möglich eine gute Symptomverbesserung erreichen. Von einem länger bestehenden, nicht sinnhaften und generellen Weglassen gesundheitsfördernder Lebensmittel ist in jedem Fall abzuraten. Nur so kann Ihr Körper dauerhaft mit allen Nährstoffen versorgt werden, die er braucht.
Der Kostaufbau gliedert sich in vier Phasen, die je nach Symptomatik auch übersprungen werden können oder in die wieder zurückgekehrt werden kann:
•Phase 1: bei akuten Beschwerden und Schmerzen
•Phase 2: bei abklingender Symptomatik
•Phase 3: Stabilisierungsphase
•Phase 4: die Dauerernährung
Des Weiteren haben wir für Sie auch allgemeine Empfehlungen für die magenschonende Ernährung zusammengestellt, diese finden Sie ab S.37.
Phase 1 – die Akutphase: bei Beschwerden bzw. Schmerzen
Wegen starker Schmerzen erfolgt hier meist eine selbstauferlegte Nahrungskarenz für einige Tage. Tees wie Kamille, Käsepappel oder Pfefferminze können auf Ihren Magen-Darm-Trakt wohltuend wirken (weitere Empfehlungen für Tee-Zubereitungen finden Sie im Kapitel „Heilpflanzen“, S. 42).
Die erste Phase stellt für Ihren Magen eine Erholungsphase dar. Muten Sie ihm nur das zu, was er Ihrer Meinung nach auch verarbeiten kann. Milde Getreide- oder Gemüsesuppen sowie Zwieback für wenige Tage sind nun empfehlenswert.
Phase 2 – Übergang zur angepassten Vollkost: abklingende Beschwerden
Diese Phase sollte für maximal 1–2 Tage eingehalten werden, da sie weder ernährungsphysiologisch noch energiemäßig ausgewogen ist. Den größten Anteil haben leicht verdauliche Kohlenhydrate und magere Eiweißkomponenten. Letztere helfen Ihrem Körper, die Muskelmasse zu erhalten.
Getreideprodukte, Kartoffelprodukte und Zucker
Weißbrot, Knäckebrot, Zwieback, Anisschnitten, Biskotten, Marmelade oder Honig, Kartoffelpüree und mit Stärke gebundene Soßen sind in dieser Lebensmittelgruppe gut verträglich.
Milch und Milchprodukte, Fleisch, Fisch und pflanzliche Alternativen
Magere Milchprodukte wie fettarme Milch und Joghurt mit 1,5 % Fett, auch pflanzliche Alternativen wie ungezuckerte Pflanzendrinks und pflanzliche Joghurtalternativen, Magertopfen/-quark und Magerkäse (max. 25–30 % Fett i. Tr.) sowie faserarmes Fleisch von Huhn, Pute, Kalb oder Fisch, auch Tofu „natur“ eignen sich gut als Eiweißquelle.
Obst und Gemüse sollten ausschließlich in gekochter Form verzehrt werden, um den Verdauungstrakt zu schonen.
Fette und Öle
Weder Streichfette noch Fette zur Speisenherstellung sind in dieser Phase in größeren Mengen geeignet.
Phase 3 – die angepasste Vollkost zur Zustandsstabilisierung
Die angepasste Vollkost ist eine vollwertige Ernährung. Sie stellt eine ausreichende Versorgung mit Nährstoffen sicher und deckt den Bedarf an Energie. Der Unterschied zur Dauerernährung ist, dass dabei individuell unverträgliche Lebensmittel gemieden werden, welche Beschwerden auslösen können. Dadurch werden die Verdauungsorgane entlastet und Magen-Darm-Problemen, die nach dem Verzehr dieser Lebensmittel und Speisen auftreten können, vorgebeugt.
PRAKTISCHER TIPP: Führen Sie ein Ernährungs- und Symptomtagebuch, um herauszufinden, welche Speisen für Sie individuell gut verträglich sind. Sie finden ein Beispiel im Kapitel „Allgemeine Empfehlungen für die magenschonende Ernährung“, S. 37.
Die Bekömmlichkeit verschiedener Lebensmittel und Speisen ist von Person zu Person sehr unterschiedlich und hängt von vielen Faktoren ab. Stark fettreiche Lebensmittel bzw. Speisen verweilen zum Beispiel länger im Magen-Darm-Trakt und benötigen längere Zeit zur Verdauung, wodurch Beschwerden wie Magendruck oder Völlegefühl auftreten können. Im Gegenzug dazu haben flüssige Speisen wie Suppen und Breie eine kürzere Verweildauer und sind daher oftmals bekömmlicher. Einen nicht zu unterschätzenden Einflussfaktor stellen psychische Faktoren wie Stress und Emotionen dar. Die Bekömmlichkeit von Lebensmitteln kann sich im Laufe des Lebens auch ändern, daher ist es ratsam, auszuprobieren, was verträglich ist und was nicht.

Gemüse und Salate
| Gut verträglich | Könnte zu Beschwerden führen | |
| Wurzel- und Knollengemüse | Karotten, Knollensellerie, Rote Rüben/Bete, Petersilienwurzel | Rettich; zu Beginn: Radieschen |
| Blattgemüse | Spinat, Mangold, Blattsalate wie Kopfsalat und Feldsalat | |
| Kohlgemüse | Weißkohl, Rotkohl, Grünkohl, Rosenkohl, Sauerkraut | |
| Stängelgemüse | Kohlrabi, Spargel, Staudensellerie | Zu Beginn: Rhabarber |
| Blütengemüse | Artischocken, Brokkoli, Karfiol, Romanesco | |
| Fruchtgemüse | Tomaten, Zucchini, Auberginen, Gurke in gegarter Form, Zuckerschoten, Prinzessbohnen, Kürbis | Paprika, Gurke in roher Form, Zuckermais, Mixed Pickles; zu Beginn: Essiggurken, Erbsen |
| Zwiebelgemüse | Zwiebeln, Schalotten, Lauch/Porree, Knoblauch | |
| Hülsenfrüchte | Keimlinge | Erbsen, Linsen, alle Arten von Bohnenkernen, Kichererbsen, Sojabohnen |
| Pilze | Champignons und später andere Speisepilze in kleinen Mengen | Große Mengen Speisepilze |
Die Grundsäule einer magenschonenden Kost ist Gemüse, da der Verzehr Ihrer Verdauung immer eine gute Mischung aus vorrangig löslichen Ballaststoffen und je nach Herkunft, Reifezustand und Sorte auch einen Anteil an unlöslichen Ballaststoffen liefert. Die angepasste Vollkost nimmt auf die individuelle Bekömmlichkeit bei der Auswahl innerhalb der Lebensmittelgruppen Rücksicht.
TIPP: Wird beispielsweise Kohlgemüse wie z. B. Sauerkraut nicht vertragen, kann auf andere Gemüsesorten oder -arten wie z. B. Brokkoli oder Karotten ausgewichen werden, ohne dass der Orientierungswert für die tägliche Gemüsemenge von drei Portionen pro Tag verändert wird.
Gemüse können Sie in Form von Suppen oder Eintopfgerichten genießen. Für die Verträglichkeit ist vor allem der Fettgehalt und die Art der verwendeten Gemüsesorten ausschlaggebend. Besonders gut verträglich sind z. B. Karotten, Fenchel, junger Kohlrabi, Brokkoli- und Karfiolröschen, Tomaten, Zucchini und grüner Salat. Auch die passenden Fett- und Proteinbeilagen können die Verdauung unterstützen, ebenso wie der Frischegrad der Gemüsesorten: verholztes Gemüse besser nicht mehr verwenden.

TIPP: Als Gemüsebeilage kann auch auf Tiefkühlgemüse gesetzt werden. Durch die kurze Hitzeeinwirkung und das Tiefgefrieren wird die Struktur der Zellsubstanzen verändert und die Verträglichkeit der enthaltenen Ballaststoffe erhöht.
In der angepassten Vollkost kann ein Teil als Rohkost oder Salat gegessen werden. Beachten Sie jedoch, dass beim Verzehr von Rohkost die ganze Verdauungsarbeit dem Magen-Darm überlassen wird. Dies kann zu Beschwerden führen, je nachdem wie geschwächt und ungeübt Ihr Verdauungssystem vor allem nach einer längeren Eliminationsphase ist. Es kann somit sein, dass eine Gemüseart als Rohkost Beschwerden auslöst und im gegarten Zustand gut verträglich ist. Daher sollte die Umstellung auf Rohkost nicht zu schnell erfolgen.
TIPP: Wenn Sie Gemüse und vor allem Rohkost fein zerkleinern, können Sie die Verträglichkeit steigern und den Magen entlasten.
Blähende, schwer verdauliche Gemüsesorten wie Kohlgemüse, Zwiebelgemüse und Hülsenfrüchte werden sehr unterschiedlich vertragen. Auch Pilze können bei Magenbeschwerden unverträglich sein. Bei diesen Gemüsesorten sollten Sie daher anfangs achtsam sein. Nach Besserung der Symptome probieren Sie davon vorerst kleinere Mengen, am besten gekocht. Bei Verträglichkeit können diese in den Speiseplan übernommen werden.
TIPP: Durch lange Garzeiten, ausreichende Einweichdauer und Verwerfen des Kochwassers kann die Verträglichkeit von Hülsenfrüchten verbessert werden. Konkret heißt das, dass Sie bei Bohnen, Erbsen und Kichererbsen sicherheitshalber das Einweichwasser und das Kochwasser verwerfen sollten, um die beeinträchtigenden Inhaltsstoffe zu zerstören. Zu Beginn sind Linsen, Lupine oder Soja aufgrund ihres höheren Eiweißanteils leichter verdaulich als die anderen Hülsenfrüchte. Aber auch Kichererbsen und Kidneybohnen aus dem Glas bzw. aus der Dose eignen sich, wenn man diese vor dem Verzehr gründlich mit Wasser abspült. Linsen benötigen weniger Kochzeit, weil sie kleiner sind, und sie müssen weder eingeweicht noch muss das Kochwasser verworfen werden. In ihrer Bekömmlichkeit zeichnen sich vor allem kleine zarte Sorten wie gelbe oder rote Linsen aus. Geschälte Erbsen sind im Vergleich zu den ungeschälten Erbsen wegen ihres geringeren Ballaststoffgehaltes leichter verdaulich. Hummus eignet sich als Dip oder Brotaufstrich (siehe Rezept S. 116). Auch hier gilt: Beginnen Sie mit kleinen Mengen, um Ihren Magen-Darm-Trakt daran zu gewöhnen.
Details
- Seiten
- 128
- ISBN (ePUB)
- 9783991116417
- Sprache
- Deutsch
- Erscheinungsdatum
- 2023 (Mai)
- Schlagworte
- Kostaufbau Ernährungsempfehlung Mikronährstoffe Gastroskopie Duodenitis Helicobacter pylori Heilpflanzen angepasste Vollkost Akutphase agenschonende Ernährung Dauerernährung Gastritis Kochrezepte

