Zusammenfassung
Erst die Auseinandersetzung mit den historischen Wurzeln hilft dabei, pflegerisches Handeln und Verhalten zu verstehen und zu reflektieren, um in der Gegenwart aktiv mitzugestalten und auf die Zukunft der Pflege Einfluss zu nehmen.
Dieses Buch gibt einen kurzweiligen Überblick über die Entwicklung der Pflege von der Urgeschichte über die frühen Hochkulturen bis hin zur Antike und setzt die Reise über das Mittelalter, die Neuzeit, die Zeitgeschichte und Gegenwart fort.
Leseprobe
Inhaltsverzeichnis
1Krankenpflege in der Ur- und Frühgeschichte
Die Geschichte der Krankenpflege ist so alt wie die Geschichte der Menschheit.
Ersetzen wir den Begriff „Krankenpflege” durch „Pflege und Fürsorge”, wird sehr schnell klar, dass diese Phänomene schon lange vor der eigentlichen Geschichte des Menschen eine Rolle spielten. Bei den meisten Lebewesen, Menschen wie Tieren, beansprucht der Nachwuchs nach der Geburt mehr oder weniger Pflege und Fürsorge bis hin zur Selbstständigkeit. Dafür verantwortlich waren in erster Linie die Eltern, in vielen Fällen auch weitere Artgenossen oder sogar das gesamte zusammenlebende Rudel. Das bestätigt die Pflege als soziale Mindestanforderung zum Überleben.
Dieses Kapitel beschreibt, wie sich medizinische und pflegerische Heilmaßnahmen im Laufe der Urgeschichte entwickelt haben. Die Urgeschichte umspannt den langen Zeitraum von der Entstehung des homo sapiens über die Steinzeit bis zum Auftauchen von schriftlichen Dokumenten. Bei der darauffolgenden Frühgeschichte handelt es sich um die ersten Hochkulturen, kennzeichnend dafür sind u.a. schriftliche Aufzeichnungen dieser Völker.
Nachfolgend einige Begriffe in alphabetischer Reihenfolge, die untrennbar mit der Ur- und Frühgeschichte verbunden sind:
Ägypten • Codex Hammurabi • Götterglaube • Hochkulturen • Indien • Magie • Mesopotamien • Naturheilkunde • Neandertaler • Steinzeit • Trepanation
Die Urgeschichte, auch als Vorgeschichte oder Prähistorie bezeichnet, widmet sich der Zeit von den Anfängen der Menschheit bis zum regional sehr unterschiedlich datierten Auftreten der Schrift.
Seitdem es Leben auf der Erde gibt, sind Krankheiten, Verletzungen, Altersschwäche, Erschöpfung, Kräfteverfall und andere Einschränkungen ständige Begleiter. So konnten an Skelettfunden aus dem Mesozoikum, dem Erdmittelalter (vor etwa 250 Millionen Jahren bis vor etwa 66 Millionen Jahren), also der Zeit der Dinosaurier und der frühen Säugetiere, unterschiedliche Krankheiten nachgewiesen werden. An manchen der gefundenen Knochen wurden Veränderungen als Folge von Knocheneiterungen, -brüchen und -tumoren sowie Gelenksentzündungen festgestellt. Weiters gab es Anzeichen von infektiösen und parasitären Erkrankungen. Sichtbare abgelaufene Heilungsprozesse an Knochenresten lassen instinktive Behandlungsmaßnahmen vermuten. Selbst Tiere sind intuitiv darum bemüht, ihre Einschränkungen in den Griff zu bekommen.
Mehr zum Thema Intuitives Verhalten bei Tieren erfahren Sie unter Download 1 |
|
Und auch unsere menschlichen Vorfahren haben ihre „Heilmethoden” weiterentwickelt. Lange Zeit galt die Auffassung, dass Neandertaler grobschlächtige und einfältige Menschen waren. Die folgenden Beispiele legen jedoch andere Schlüsse nahe. Es gibt Anzeichen dafür, dass unsere Vorfahren beeinträchtigte Gruppenmitglieder nicht einfach im Stich ließen. An prähistorischen Knochenfunden wurden Verletzungen und Veränderungen entdeckt, die darauf schließen lassen, dass jene Menschen ohne fremde Hilfe nicht überlebt hätten. Der älteste bekannte Fall wurde auf 175 500 Jahre vor unserer Zeit datiert. Damals verlor ein Neandertaler infolge einer Zahnfleischentzündung seine Zähne, wodurch das Überleben nicht möglich gewesen sein konnte. Die damalige harte und zähe Nahrung muss von Artgenossen vorgekaut worden sein. Ein anderer Fund betrifft einen Mann, der eine Verletzung der linken Augenhöhle und einen fehlenden rechten Unterarm hatte. Brüche von anderen Knochen wurden anscheinend geschient und waren abgeheilt, demnach muss er nach der Verletzung zumindest noch eine gewisse Zeit gelebt haben (Theiss, 2020).
Der Knochenfund einer Frau, die vor ca. 8 000 Jahren im afrikanischen Stamm der Columnata gelebt hatte, deutet auf eine massive Gewalteinwirkung hin. Beispielsweise könnte ein Sturz aus großer Höhe die Ursache gewesen sein. Die Folgen waren ein Beckenbruch bzw. die Zertrümmerung des Beckenrings. Auch das Kreuzbein war zerstört und die Dornfortsätze der Lendenwirbel abgebrochen. Ohne die Hilfe ihres Stammes wäre das Überleben dieser Frau unmöglich gewesen. An den verheilten Knochenverletzungen ist jedoch sichtbar, dass sie überlebt hat – zumindest so lange, bis die Knochenheilung vollzogen war. Weitere Funde zeigen vergleichbare Fälle und bestätigen, dass auch in der frühesten Menschheitsgeschichte Krankenpflege bereits vorhanden war. (Spikins et al., 2018, S. 397)
Weitere interessante medizinische Funde sind Schädelknochen mit Trepanationen (Öffnung der Schädeldecke). Der älteste Fund ist auf 10 000 Jahre v. Chr. datiert. In der späteren Jungsteinzeit (5500–2200 v. Chr.) erlebte diese Art der Operation einen wahren Aufschwung. Derartige Knochenfunde, die hauptsächlich auf diese Epoche zurückgingen, wurden weltweit entdeckt. Bei vielen Funden waren die Knochenränder abgeheilt, d.h. der Eingriff war überlebt worden, und es ist auch anzunehmen, dass die Patient*innen im Anschluss an die Operation einen gewissen Pflegebedarf hatten.
Als Ursache derartiger Eingriffe werden drei Indikationen vermutet: die Behandlung von Schädeldachverletzungen, andauernde Kopfschmerzen und magisch-spirituelle Beweggründe. Man nimmt auch an, dass unsere Vorfahren auch versucht hatten, Epilepsie damit zu behandeln, wobei ebenfalls magisch-spirituelle Gründe die Ursache dafür gewesen sein dürften. Obwohl kaum vorstellbar, wurde bis vor einigen Jahren bei Naturvölkern in Afrika, beispielsweise den Kisii, mit fast unveränderten Methoden wie in der Steinzeit Schädel geöffnet, ohne Anästhesie oder Drogen und mit einfachen vom Dorfschmied gefertigten Werkzeugen. Nach der Operation wurde die betroffene Person in ihre Hütte begleitet und bis zum Abheilen der Wunde von der Familie versorgt (Dastugue, 1990, S. 19–47; Hanisch, 2005, S. 50–55).
Für dasjenige in der Natur, das die Menschen nachvollziehen und begreifen konnten, legten sie sich empirische Modelle zurecht. Manche Naturphänomene ließen sich durch Empirie jedoch nicht erklären. So wurden bedrohliche Ereignisse oder Begebenheiten, die anders nicht fassbar waren, mit der Existenz höherer Mächte verbunden (Seidler & Leven, 2003, S. 16–17 ). Die Ursache vieler Krankheiten wurde im Körperinneren verortet; auch Symptome, die nicht zuordenbar waren, traten auf. Die Ursache solcher nicht erklärbarer Phänomene schrieben die vorrationalen Menschen übermächtigen, unsichtbaren Kräften zu. Geister, Dämonen und übernatürlichen Zauber empfanden sie als stärker als den eigenen Körper. Die durch sie verursachten Krankheiten wurden häufig als Strafe für gruppenspezifische Regelbrüche interpretiert. Eine magisch-religiöse Sichtweise hatte sich gebildet.
Der Gedanke, dass boshafte, unsichtbare Geister Krankheiten verursachen und die Macht über den Menschen übernehmen würden, erforderte eine Gegenautorität: den Medizinmann. Für Prophylaxe, Diagnosestellung und Therapie waren magische Handlungen notwendig. Je nach Einschätzung des Medizinmannes wurden besondere Rituale angewendet, so wie sie noch heute von afrikanischen und indianischen Medizinmännern und sibirischen Schamanen eingesetzt werden. Es ist anzunehmen, dass neben magischreligiösen Ritualen ein großes empirisches Heilwissen vorhanden war. Ziel der Zeremonien war es, durch Beschwörung und Opfergaben die Geister zu besänftigen. In anderen bzw. jüngeren Kulturen wurde diese Aufgabe von Priester*innen übernommen, die zum Teil in eigens für die angebetete Gottheit erbauten Tempeln aktiv waren.
In den meisten Kulturen bestand ein Nebeneinander von Empirie und magisch-religiösen Methoden. Ärzt*innen und Pflegepersonen im heutigen Sinn gab es nicht (Möller & Hesselbarth, 1998, S. 8; Seidler & Leven, 2003, S. 16–17).
1.2Frühgeschichte – frühe Hochkulturen
Im Gegensatz zur Urgeschichte, deren Quellen einen größeren Interpretationsspielraum zulassen, geben Quellen aus der Zeit der frühen Hochkulturen detaillierter Auskunft über die entsprechende Zeit. Neben archäologischen Funden sind hier auch Schriftdokumente und künstlerische Darstellungen von Bedeutung. Gemeinsame Schrift, Religion, Kultur und eine arbeitsteilige Übernahme von Aufgaben in Form von verschiedenen Berufen zeichnen eine Hochkultur aus.
Mesopotamien (altgriech.: μέσο ποταμοι, méso potamói = zwischen den Flüssen), auch als Zweistromland bekannt, liegt zwischen den Flüssen Euphrat und Tigris und befindet sich auf dem heutigen Gebiet des Irak (Asien), südlich der Hauptstadt Bagdad. Ab dem Ende des 4. Jahrtausens v. Chr. entwickelte sich dort die erste Hochkultur, die daher als „Wiege der Zivilisation der Menschheit” bezeichnet wird. Völker wie die Sumerer, Akkader, Babylonier und Assyrer lösten die jeweils aktuelle Kultur ab (Akcan, o. J.).
Neben einem Bewässerungssystem, dem Rad, der Töpferscheibe und einigen anderen technischen Errungenschaften entwickelten diese Kulturen auch das Konzept der Zeit (Tage und Einheiten von 24 Stunden, 60 Minuten, 60 Sekunden). Die überlieferten schriftlichen Aufzeichnungen, die unter Verwendung der Keilschrift entweder in handliche Tafeln aus frischem Ton geritzt oder Stein gemeißelt wurden, gewähren einen Einblick in ihr Leben. In eine ca. 2,20 m hohe Steinsäule wurde das vielleicht wichtigste schriftliche Zeugnis jener Zeit gemeißelt: der Codex Hammurabi (THpanorama, o. J.).
Im Gegensatz zu anderen Hochkulturen gab es in der mesopotamischen Religion keine Aussicht auf ein Leben voller Freuden nach dem Tod im Jenseits. Nach ihrer Vorstellung handelte es sich dabei um einen trüben, finsteren Ort, an dem unter schlechten Bedingungen furchterregende Schattenwesen lebten, ohne jemals Ruhe zu finden. Deswegen wurde der Gesundheit ein besonders hoher Stellenwert eingeräumt. Die Diagnose von Krankheiten erfolgte mittels magischer Rituale, beispielsweise durch die Leberschau eines geopferten Tieres. Daraus leitete der Priester seine Schlussfolgerungen ab. Als Therapie wurden einerseits wiederum magisch-religiöse Rituale zur Entschuldigung für das Fehlverhalten und dadurch zur Besänftigung der Götter vollzogen. Andererseits gab es eine große Auswahl an wirksamen Substanzen; so konnten 250 Heilpflanzen, 120 mineralische und tierische Substanzen in den gefundenen Schriften identifiziert werden. Entsprechende Anweisungen zur Behandlung mit diesen Substanzen wurden hauptsächlich auf den überlieferten Tontafeln gefunden. Diese Belehrungen waren meist nach einem einheitlichen Muster angeführt und sehr einfach strukturiert. Das Grundmuster war wie folgt aufgebaut: „Wenn ein Mann … hat, dann musst du …” Im konkreten Fall sah das beispielsweise so aus: Wenn ein Mann ein Brennen im Magen hat, dann musst du ihm eine Mischung aus Andropogonöl, Senf und Teufelsdreck zu trinken geben. Danach wird er gesund.
Im Codex Hammurabi, einer der ältesten existierenden Gesetzessammlungen (aus dem 18. Jh. v. Chr.), sind auch die Gebühren geregelt, die bei Behandlungen und Kunstfehlern anfallen. So kostete etwa eine Staroperation mit gutem Ausgang bei einem freien Mann zehn Silberschekel; bei einem Mann niedrigen Standes kostete derselbe Eingriff fünf Silberschekel und bei einem Sklaven nur zwei Silberschekel, die von seinem Herrn zu bezahlen waren. Ging jedoch das Auge nach dem Eingriff verloren, musste der Arzt einen gewissen Betrag als Strafe bezahlen. Wenn der Patient starb, beispielsweise ein Sklave, musste der Arzt ihn ersetzen. Starb ein freier Herr, so konnte die Strafe bis zum Abhacken der Hände führen. Behandlungskosten und Strafgebühren waren also von der sozialen Stellung der zu behandelnden Person abhängig. Diese Strafen waren nur für Behandler vorgesehen, die kleinere Eingriffe wie Zahnextraktionen, Staroperationen oder etwa die Kennzeichnung von Sklaven vorgenommen hatten. Die höher gestellten Ärzte jedoch, die mit ihren religiösen Riten die Götter besänftigten, waren der menschlichen Gerichtbarkeit entzogen. Ob diese Gesetze tatsächlich so streng geahndet wurden oder ob es sich um eine mögliche maximale Strafe handelte, ist nicht bekannt. Vielleicht diente diese Regelung auch als Abschreckung für nicht ausgebildete, skrupellose Betrüger.
Laut den Ausführungen des vielgereisten griechischen Historikers Herodot (ca. 486 bis ca. 430 v. Chr.) gab es in Mesopotamien keine Ärzte. Kranke wurden an einen öffentlichen Platz gebracht, an dem sie über ihre Symptome und Beschwerden berichteten. Alle Anwesenden waren aufgefordert, ihre persönlichen Kenntnisse einzubringen. Hatte jemand aus der Zuhörerschaft bereits eigene Erfahrungen mit dieser Erkrankung oder kannte er einen vergleichbaren Fall, teilte er dem Patienten mit, welche Heilmittel angezeigt waren. Diese Aussage von Herodot stimmt mit dem heutigen Wissen über die mesopotamischen Ärzte allerdings nicht überein. Möglicherweise hatte er diese Beobachtungen in einer ländlichen Gegend gemacht, wo es tatsächlich keine Ärzte gab. Eine andere Möglichkeit ist, dass sein Verständnis von ärztlicher Tätigkeit ein anderes war und auf der griechischen Heilkunst beruhte (Zaragoza, 1990, S. 91–107).
In den Texten der mesopotamischen Medizin finden sich keine Hinweise auf spezielle pflegerische Maßnahmen oder auf einen eigenen Stand der Pflege. Themen wie Essen und Trinken, Lagerung und Stützen, Anlegen von Verbänden und die Verabreichung von Medikamenten (innerlich und äußerlich) treten in Kombination mit ärztlichen Anweisungen auf.
Die Struktur von medizinischen Texten beruhte auf den Körperteilen, begann am Kopf und endete bei den Füßen. Dieses Vorgehen wurde für die gesamte Antike zur Regel. Unter den vielen pflanzlichen und tierischen Heilmitteln, welche in den Aufzeichnungen angeführt sind, wurden auch Bestandteile der sogenannten „Dreckapotheke” erwähnt, also Ingredienzien ekelerregender Herkunft, beispielsweise menschliche Exkremente. Laut Seidler und Leven (2003, S. 21–22) handelte es sich dabei um Tarnbezeichnungen für echte Pharmaka.
Nähere Infos zu Entwicklungen in Ägypten und Indien finden Sie unter Download 2 |
|
Zahlreiche Inhalte aus der mesopotamischen Heilkunde verbreiteten sich über Syrien, Kleinasien und die Inseln des östlichen Mittelmeers und nahmen dadurch Einfluss auf spätere Kulturkreise. Aufgrund des fehlenden Pflegestandes ist anzunehmen, dass Familienangehörige, Ärzte oder Priester sich um Behandlung und Pflege gleichermaßen kümmerten.
Mit „Antike” wird die Kultur- und Staatenwelt des Mittelmeerraumes in der Zeit von etwa 1200 v.Chr. bis ca. 500 n.Chr. bezeichnet.
Einige Stichworte zur Antike:
Alexander der Große • Aristoteles • Athen • „Brot und Spiele” • Christi Geburt • Christenverfolgungen • Cicero • Demokratie • Galen • Götterwelt • Julius Cäsar • Heilkunst • Hellenismus • Hippokrates • Naturphilosophie • Nero • Peloponnesischer Krieg • Perserkriege • Platon • Polis • Punische Kriege • Rechtlosigkeit der Frauen • Römisches Reich • Sklaverei • Sokrates • Völkerwanderung• Wissenschaft
Gesundheit war in der Antike ein Wert, den es zu erhalten galt, zumal Heilmittel im heutigen Sinne nur in sehr beschränktem Ausmaß zur Verfügung standen. Gesundheit und Schönheit waren eng gekoppelt, die Idealvorstellung orientierte sich an Göttern und Göttinnen wie Aphrodite und Apollon. Die Gesundheitsvorsorge wurde bestimmt vom zugrundeliegenden Gesundheits- und Krankheitsverständnis: vom theurgischen oder vom rational-wissenschaftlichen Konzept.
In vielen Lebensbereichen wie Politik, Kultur und Wissenschaft und nicht zuletzt in den Gesundheitsberufen finden wir bis heute die Spuren jener Zeit. Die Antike gilt als Wiege der Wissenschaft, auch bedeutende Ansätze heutiger Pflegetheorien und -konzepte waren bereits zentraler Bestandteil der antiken Heilkunst. Hier liegt der Ursprung des wissenschaftlichen Denkens, gekoppelt mit der beginnenden Abkehr von Magie und Intuition. Individualismus und kritisches Denken konnten sich entwickeln.
2.1Götterglaube als Grundlage für das Gesundheits- und Krankheitsverständnis – Theurgie
Das theurgische Konzept ging davon aus, dass Gesundheit und Krankheit göttlichem Einfluss unterlagen. Nach dem Verständnis der griechischen Antike war die Störung der natürlichen Ordnung eine Schuld, die als Strafe der Götter Krankheit verursachte. Heilung konnte also nur erzielt werden, indem diese natürliche Ordnung wiederhergestellt wurde. Die Mittel dazu waren Katharsis (Reinigung und Läuterung) sowohl physisch als auch in Bezug auf den Geist und den Glauben. In körperlicher Hinsicht war es erklärtes Ziel, dem Ideal der griechischen Götter näher zu kommen. Es war wesentlich, religiöse und weltliche Gesetze einzuhalten, um gut und schön zu werden und als rein zu gelten.
Im Eid des Hippokrates finden sich in den ersten Zeilen die in diesem Kontext wichtigsten Gottheiten:
„Ich schwöre, Apollon, den Arzt, und Asklepios und Hygieia und Panakeia und alle Götter und Göttinnen zu Zeugen anrufend, dass ich nach bestem Vermögen und Urteil diesen Eid und diese Verpflichtung erfüllen werde”
(Hippokrates, Der Eid)
Asklepios galt als Gott der Heilkunst. Seine beiden Töchter waren Hygieia, die Göttin der Gesundheit, und Panakeia, die Allheilende. Apollon, der Gott der Sühne und Reinheit, war der Vater des Asklepios. Er spielt jedoch, obwohl er im Eid erwähnt wird, im Asklepios-Heilkult eine untergeordnete Rolle.
Asklepios gilt als wichtigster Heilgott der Antike und wurde meist als Mann mit Bart und Wanderstab in der Hand dargestellt. Seine wichtigste Begleiterin ist eine Schlange, die sich um einen Stab windet (s. Abb. 1). Dieser sogenannte Äskulapstab gilt heute noch als das Symbol der Medizin sowie der Pharmazie (s. Abb. 2).

Abbildung 1: Statue des Asklepios mit Äskulapstab, Museum Epidaurus

Abbildung 2: Äskulapstab
Die Tempelanlagen dieses Heilkults rund um Asklepios wurden Asklepieion genannt. Der oder die Kranke suchte ein Asklepieion auf und wurde dort gegen Bezahlung behandelt. Die Behandlung umfasste eine ausführliche Anamnese, Heilbäder, Gebete, Opfer und als wesentliches Element den heilenden Tempelschlaf, die Inkubation. Man hoffe darauf, dass die Kranken aus dem Schlaf durch göttliche Hand geheilt erwachen oder in gottgesandten Träumen Ratschläge erhalten würden. Die Träume wurden von Priesterärzten gedeutet und Heilbehandlungen daraus abgeleitet. Besonders herausragende Heilerfolge wurden auf große Steintafeln geschrieben und am Tempel angebracht.
Ruinen derartiger Anlagen sind heute noch z. B. auf Kos zu finden (s. Abb. 3 u. 4). Sie wurden an Orten mit günstigen klimatischen Verhältnissen errichtet. Rund um die Tempelanlagen gab es zahlreiche Möglichkeiten zur Unterhaltung und Therapie. Allerdings wurde nicht allen Einlass gewährt; Hochschwangere und Schwerkranke oder Sterbende hatten keinen Zutritt, sie waren sich selbst überlassen. Dennoch ist zu erwähnen, dass Asklepieien auch eine soziale Funktion als Orte der Gesundheitsfürsorge hatten und das Behandlungshonorar nach den Möglichkeiten der Kranken bemessen wurde. Asklepios galt auch als Gott der Armen und Bedürftigen.

Abbildung 3: Asklepieion von Kos

Abbildung 4: Digitale Rekonstruktion des Asklepieions von Kos
Die Tempelmedizin blieb im Bewusstsein der Öffentlichkeit bis zum Ausgang der Antike lebendig (Kollesch & Nickel, 1994, S. 18).
2.2Rational-wissenschaftliches Denken als Grundlage für das Gesundheits- und Krankheitsverständnis
Neben der griechischen Tempelmedizin entwickelten sich in der gelehrten Oberschicht rational-wissenschaftliche medizinische Konzepte. Unter dem Einfluss der Naturphilosophie kam es zu einer Ablösung von der Vorstellung, die Götter würden eingreifen, um Krankheit oder Heilung zu bewirken.
Griechische Naturphilosophen versuchten sich vom magischen Denken zu lösen und brachten Denkansätze ein, die stärker empirisch geprägt waren. Das Interesse richtete sich auf alle Erscheinungen der Natur und schloss auch die Suche nach dem Ursprung bzw. Ur-Stoff des Kosmos mit ein. Dabei wurden praktische Naturforschung und Philosophie verbunden mit dem Ziel, das Leben im Einklang mit einer angenommenen Harmonie der kosmischen Weltordnung zu verstehen und zu führen (Mühlum & Bartholomeyczik, 1997, S. 76–77). Der Mensch wurde als Bestandteil des Kosmos in das als „natürlich” empfundene Geschehen miteinbezogen und die gesunden und krankhaften Vorgänge im menschlichen Körper wurden auf natürliche Ursachen zurückgeführt.
Für die Ärzte begann die Beschäftigung mit der Frage der Zusammensetzung des Menschen im Anschluss an die Elementen- und Qualitätenlehre der Vorsokratiker (6.–5. Jh. v.Chr.; es sind dies die Philosophen vor Sokrates, der von etwa 470 bis 399 lebte). Nach dem Naturphilosophen Empedokles aus Agrigent (ca. 495–435 v.Chr.) wird die Grundlage alles Seienden von den vier Elementen Feuer, Wasser, Erde und Luft mit ihren vier Primärqualitäten (warm–kalt, feucht–trocken) gebildet und stehen miteinander in Verbindung. Das Mischverhältnis dieser Elemente war bestimmend für Harmonie (Synkrasie), die Gesundheit hervorbrachte, oder Disharmonie (Dyskrasie), die Krankheit verursachte. Auf diesem naturphilosophischen Ansatz gründete sich die Humoralpathologie oder Vier-Säfte-Lehre, das Krankheitskonzept der hippokratischen Medizin (Eckart, 2013, S. 10; Kollesch & Nickel, 1994, S. 10–11).
2.2.1Das wissenschaftliche Konzept der hippokratischen Medizin
Unter dem Einfluss der altionischen Naturphilosophie und den Erfahrungen und Beobachtungen des Arztes entwickelte sich die Medizin als Vorform von Wissenschaft mit den ersten Medizinschulen. Gesundheit und Krankheit wurden abseits von göttlichem Einfluss als natürliche Prozesse angesehen, die auf den Säftehaushalt des Körpers, die Ernährung und klimatischen Bedingungen zurückzuführen und Krankheiten dementsprechend zu behandeln waren. Rationale Erklärungen für die körperlichen Vorgänge bezogen die Ärzte von der Philosophie, um methodisch-systematisches Wissen für die Heilkunde zu generieren. Ärztliche Heilkunst beruhte daher weder auf mythisch-magischen Vorstellungen noch auf bloßer Erfahrung, sondern auf der Erforschung der tieferen Krankheitsursache und des Wesens der körperlichen Erscheinung (Kollesch & Nickel, 1994, S. 10). Die enge Verknüpfung von Medizin und Philosophie war prägend für die antike Heilkunst (griech. techne iatrike, lat. ars medica), anatomische Kenntnisse waren noch sehr vage.
Hippokrates von Kos (ca. 460–375 v.Chr.) gilt als der Begründer der griechischen wissenschaftlichen Medizin und wird auch als „Vater der Medizin” bezeichnet. Darauf geht die Bezeichnung „hippokratische Medizin” zurück. Hippokrates stammte aus einer Familie, die dem Ärztestand der Asklepiaden angehörte. Über seine Person ist nur wenig bekannt; sicher ist lediglich, dass er als Arzt und Lehrer tätig war. Wie damals üblich, war er Wanderarzt und soll sogar bis nach Persien gereist sein. Ein Wanderarzt besuchte und behandelte die Kranken in ihren Wohnungen oder in seiner vorübergehenden Niederlassung.
Der Arzt erlernte sein Kunsthandwerk, indem er als Schüler seinen Meister bei den Krankenbesuchen begleitete und je nach Bedarf beim kranken Menschen blieb. Durch die Übernahme von medizinischen und pflegerischen Tätigkeiten unter der Anweisung seines Lehrers gewann der Medizinschüler Kenntnisse der Medizin und Pflege – diese beiden Berufssparten waren nicht getrennt (Seidler & Leven, 2003).
Hippokrates und seine Schüler dokumentierten ihre Erfahrungen und systematischen Beobachtungen zu verschiedenen Krankheitsverläufen. Diese Aufzeichnungen wurden im 3. Jh. v.Chr. in Alexandria, dem Zentrum gelehrter Medizin, als Corpus Hippocraticum zusammengefasst. Dieses wissenschaftliche Werk umfasst über 60 Einzelschriften, wobei jedoch nicht gesichert ist, ob und – wenn ja – welche Schriften von Hippokrates selbst stammen. Es wird angenommen, dass die Epidemiebücher I und III, das Prognosticon und die großen chirurgischen Abhandlungen sowie die Aphorismensammlung aus der Medizinschule von Kos auf ihn zurückgehen. Weiters zählen zum Corpus Hippocraticum die Abhandlungen „Über Luft-, Wasser- und Ortsverhältnisse” (Über die Umwelt), „Über die heilige Krankheit” und die wahrscheinlich von seinem Schüler und Schwiegersohn Polybos verfasste Schrift „Über die Natur des Menschen”. Die genannten Schriften weisen zwar einige Widersprüche auf, sind in ihren Grundzügen aber insofern einheitlich, als sie sich auf die rationale Naturphilosophie und systematische Krankenbeobachtung beziehen und sich vom göttlichen Einfluss auf Krankheiten distanzieren.
Die im Corpus Hippocraticum angeführten Krankheiten werden eingeteilt in akute, chronische, epidemische und endemische Krankheitsbilder, die durch systematische Beobachtung und Befragung unter Berücksichtigung der Krankengeschichte, Lebensumstände und lokalen klimatischen Bedingungen festgestellt wurden. Der Mensch wurde also in seiner Ganzheit inklusive seiner Umwelt erfasst. Die Medizin galt als Kunsthandwerk (techne) und der Arzt als Unterstützer im Kampf gegen Krankheit (Schumacher, 2015, S. 25).
Im Prognosticon sind die Symptome verschiedener Erkrankungen und mögliche Verlaufsformen beschrieben. Wesentliche Bestandteile der Heilkunst waren Anamnese, Beobachtung und empirisch begründete Prognose, denn die exakte Prognose war entscheidend für das Vertrauen zum Heilkundigen. Unheilbar und chronisch Kranken wurde aus diesem Grund die Behandlung verweigert. Für den Krankheitsverlauf von entscheidender Bedeutung ist die Phase der Krisis. Sie bezeichnet jenen Zeitraum, in dem sich die Krankheit entweder bessert oder die Kranken dem Tod entgegengehen. Wenn es nicht gelang, die gestörte Harmonie der Körpersäfte wiederherzustellen und der Tod abzusehen war, wurde die Behandlung abgebrochen.
Ein Arzt konnte seine Kunstfertigkeit unter Beweis stellen, indem er nicht nur den Ausgang der Erkrankung vorhersah, sondern auch den bisherigen Verlauf der Krankengeschichte schildern konnte. Es galt z.B., das Gesicht der Kranken zu beobachten. War jemand sich selbst nicht mehr ähnlich und „die Nase spitz, die Augen hohl, die Schläfen eingefallen, die Ohren kalt und zusammengeschrumpft, die Ohrläppchen abstehend, die Haut an der Stirn hart, straff und trocken; die Farbe des ganzen Gesichts bleich oder dunkel” (Hippokrates, Prognosticon, Kap. 2), musste die kranke Person nach eventuellen Ursachen befragt werden wie schlechter Schlaf, Durchfall oder Hunger. Traf keine dieser Ursachen zu und war eine Besserung des Zustandes nicht absehbar, galt dies als Anzeichen des nahenden Todes.
Beurteilt wurden die äußere Erscheinung sowie der aktuelle Zustand des Kranken. Alle Beobachtungen in Bezug auf Atmung, Schlaf, Beweglichkeit, Ernährung, Ausscheidungen, Hautzustand, Wunden usw. wurden gesammelt, um „die Zeichen zu studieren” und zu prognostizieren, „bei wem die Krankheit längere Zeit und bei wem sie kürzere Zeit dauern wird”:
„Das Leben ist kurz; die Kunst ist lang; der rechte Augenblick geht schnell vorüber; die Erfahrung ist trügerisch, die Entscheidung schwierig. Der Arzt muß nicht nur selbst bereit sein, das Erforderliche zu tun, sondern auch der Kranke, die Helfer und die äußeren Umstände müssen dazu beitragen.”
(Hippokrates, Aphorismen. Buch I, Aph. 1)
Die hippokratische Schrift „Über die heilige Krankheit” (auch als epilepsia bezeichnet) vermittelt deutlich, dass sich der hippokratische Arzt klar von religiös-magischen Vorstellungen distanzierte und die Ursache dieser Krankheit im Gehirn des Menschen lokalisierte, weil ein Übermaß an Schleim die Adern verstopfte:
„Mit der sogenannten heiligen Krankheit verhält es sich folgendermaßen: sie scheint mir um nichts göttlicher und heiliger zu sein als die anderen Krankheiten, vielmehr haben auch die übrigen Krankheiten eine natürliche Ursache, aus der sie entstehen, eine natürliche Ursache und einen Grund hat aber auch sie.”
(Hippokrates, Über die heilige Krankheit, Kap. I)
Mit diesem Konzept der Empirie und rationalen Ätiologie sowie der naturphilosophischen Erklärungen brach Hippokrates mit der Tradition religiösmagischer Deutungen des theurgischen Medizinkonzepts.
Ein weiteres bedeutsames Merkmal der hippokratischen Medizin stellte die ethische Haltung des griechischen Arztes dar. Hippokrates verkörperte den vollkommenen Arzt als jemanden, der ein reines Leben führte, hilfsbereit, gütig und kunstfertig war. Zwei seiner Grundprinzipien waren: „Wenn schon nicht nützen, dann vor allem nicht schaden” und „Wo Liebe zum Menschen, da ist Liebe zur Heilkunst”.
Als Arzt „hippokratisch” zu sein, galt als tugendhaft – dies spiegelt sich im Hippokratischen Eid wider, der allerdings erst in späterer Zeit als Verhaltensregel für Ärzte entstand:
„Ich schwöre bei Apollon, dem Arzt, bei Asklepios, Hygieia und Panakeia und bei allen Göttern und Göttinnen, indem ich sie zu Zeugen mache, daß ich entsprechend meiner Kraft und meinem Urteilsvermögen folgenden Eid und folgenden Vertrag erfüllen werde:
Denjenigen, der mich diese Kunst gelehrt hat, gleich zu achten meinen Eltern, ihn an meinem Lebensunterhalt teilhaben zu lassen und ihm an den für ihn erforderlichen Dingen, wenn er ihrer bedarf, Anteil zu geben, seine Nachkommenschaft meinen männlichen Geschwistern gleich zu werten, sie diese Kunst zu lehren, wenn sie sie zu lernen wünschen, ohne Entgelt und Vertrag, an Unterweisung, Vorlesung und an der gesamten übrigen Lehre Anteil zu geben meinen Söhnen und den Söhnen dessen, der mich unterrichtet hat, den vertraglich gebundenen und durch ärztlichen Brauch eidlich verpflichteten Schülern, sonst aber niemandem.
Diätetische Maßnahmen werde ich zum Nutzen der Kranken entsprechend meiner Kraft und meinem Urteilsvermögen anwenden; vor Schaden und Unrecht werde ich sie bewahren.
Auch werde ich niemandem auf seine Bitte hin ein tödlich wirkendes Mittel geben, noch werde ich einen derartigen Rat erteilen; in gleicher Weise werde ich auch keiner Frau ein fruchtabtreibendes Zäpfchen geben. Rein und heilig werde ich mein Leben und meine Kunst bewahren.
Das Schneiden werde ich nicht anwenden, nicht einmal bei Steinleidenden, dies werde ich vielmehr den Männern überlassen, die diese Tätigkeit ausüben. In alle Häuser, die ich betrete, werde ich eintreten zum Nutzen der Kranken, frei von jedem absichtlichen Unrecht, von sonstigem verderblichen Tun und von sexuellen Handlungen an weiblichen und männlichen Personen, sowohl Freien als auch Sklaven.
Was auch immer ich bei der Behandlung oder auch unabhängig von der Behandlung im Leben der Menschen sehe und höre, werde ich, soweit es niemals nach außen verbreitet werden darf, verschweigen, in der Überzeugung, dass derartige Dinge unaussprechbar sind.
Wenn ich nun diesen Eid erfülle und nicht verletze, möge es mir zuteilwerden, dass ich mich meines Lebens und in der Kunst erfreue, geachtet bei allen Menschen für alle Zeit, wenn ich ihn aber übertrete und meineidig werde, möge das Gegenteil davon eintreten.”
(Hippokrates, Der Eid)
Diese ethische Selbstverpflichtung diente auch dazu, die Medizin hochzuschätzen und sich von Pfuschern und Scharlatanen abzugrenzen. Obwohl heutzutage der ärztliche Berufsstand staatlich geregelt ist, sprechen Ärzte und Ärztinnen bei Abschluss des Medizinstudiums ein Gelöbnis, das auf diesen Eid zurückzuführen ist.
Der Arzt der Antike war männlich und ein Philosoph, also jemand, der die Beschaffenheit der Dinge, ihre Eigenarten und Beziehungen, ihre Veränderungen und Entwicklungen registrierte und zu ordnen versuchte (Eckart, 2013, S. 11–17; Schubert, 1993, S. 36–37).
2.2.2Die Medizin des Hellenismus und der griechisch-römischen Antike mit neu aufflammenden Medizinschulen
Neben dem hippokratischen Medizinkonzept entwickelten sich weitere Medizinschulen, die oft sektenhaften Charakter hatten und sich langfristig nicht durchsetzten. Erwähnenswert sind hier die Schulen der Alexandriner, der Empiriker, der Methodiker und der Pneumatiker.
In der hellenischen1 Phase (336–30 v.Chr.) unter der Herrschaft von Alexander dem Großen (356–323 v.Chr.) wurde Alexandria mit seinen bedeutenden wissenschaftlichen Fortschritten das neue Wissenschaftszentrum. Aus den Eroberungszügen Alexanders gelangte auch neues Wissen über Heilmittel und Arzneien aus dem Orient und Indien nach Alexandria. In der größten Bibliothek der Antike mit etwa 700 000 Papyrusrollen wurden wissenschaftliche Erkenntnisse zusammengetragen und systematisch geordnet. Darunter befanden sich auch der Corpus Hippocraticum sowie die Schriften des Aristoteles (384–322 v.Chr.), die vor allem in der Spätantike von dem griechischen Arzt Galenos von Pergamon (dt. meist Galen; siehe Kap. 2.2.3) für physiologische Erklärungen herangezogen wurden.
Der hippokratischen Medizin mit ihrer naturphilosophischen Ausrichtung und empirischen Krankenbeobachtung fehlte es an anatomischen und physiologischen Grundlagen. Einige dieser fehlenden Kenntnisse erwarben griechische Ärzte während einer kurzen Zeitspanne in der hellenistischen Phase, in der das Sezieren von Leichen, aber auch Vivisektionen erlaubt waren. Diese grausamen Eingriffe an lebenden Menschen zu Forschungszwecken wurden beispielsweise an verurteilten Verbrechern durchgeführt. Durch die praktizierte Humananatomie erweiterten sie den Stand des Wissens enorm. Dies war ein erster Versuch der Herauslösung der Medizin aus der Philosophie.
Zu den wichtigsten Ärzten der alexandrinischen Medizinschule zählen Herophilos von Chalkedon (ca. 325–255 v.Chr.) und Erasistratos von Iulis auf der Insel Keos (ca. 305–250 v.Chr.). Der empirisch orientierte Arzt Herophilos erkannte u.a. den Unterschied zwischen sensorischen und motorischen Nerven, beschrieb die menschliche Leber und das Gehirn. Er beobachtete als Erster den Zusammenhang des Pulsschlages mit der Herztätigkeit und begründete die Pulslehre; den Puls zählte er mit einer Wasseruhr. Erasistratos gewann ebenfalls durch zahlreiche Sektionen und Vivisektionen anatomische und physiologische Kenntnisse über den Menschen wie den Bau und die Funktion des Gehirns und des Herzens.
Die Erkenntnisse von Herophilos und Erasistratos hatten förderliche Wirkung auf die Chirurgie und für viele Jahrhunderte bis in die Renaissance Bestand. Erasistratos wandte sich gegen die hippokratische Humoralpathologie und begründete erste Ansätze der Solidarpathologie. Er kann damit als früher Begründer einer experimentellen Physiologie bezeichnet werden; sie soll noch im 2. Jh. n.Chr. in Rom existiert haben und verblasste dann zunehmend (Eckart, 2013, S. 18–21; Kollesch & Nickel, 1994, S. 13–14).
2.2.3Galenos von Pergamon – der letzte große Arzt der Antike
Der Höhepunkt der antiken Heilkunde war mit Galenos von Pergamon (130– 200 n.Chr.) erreicht. Galen (griech. Galenos) war Eklektiker2 und hat die gesamten medizinischen und philosophischen Erkenntnisse seiner Vorgänger kritisch kommentiert, durch seine eigenen Forschungsergebnisse bereichert und daraus ein umfassendes medizinisches Werk verfasst.
Download 3: Weitere Medizinschulen der Antike |
|
Galen beschäftigte sich schon früh mit Philosophie und Mathematik; mit 17 Jahren nahm er ein Medizinstudium auf. Nach dem Studium arbeitete er zunächst als Gladiatorenarzt, bis er seine Heimatstadt Pergamon verließ, um seine medizinische Ausbildung in anderen Städten zu erweitern. Auf diese Weise kam er u.a. in das Wissenschaftszentrum nach Alexandria. Hier verdingte er sich abermals als Gladiatorenarzt und entwickelte sich zu einem guten Wundchirurgen und Physiotherapeuten. Sein theoretisches Wissen vertiefte er in der bedeutendsten medizinischen Lehrstätte und berühmtesten Bibliothek seiner Zeit in Alexandria.
Galen galt als hervorragender Sezierer (Tiersektionen) und entwickelte durch seine Experimente ein spekulatives System der Physiologie, das eng mit der Philosophie in Verbindung stand. Er bewies u.a. die Funktion des Nervus recurrens, indem er zeigte, dass nach der Nervdurchtrennung ein Schwein zu quieken aufhörte. Des Weiteren erzeugte Galen einen Atemstillstand bei der Durchtrennung der Medulla oblongata und bewies durch das Unterbinden der Ureteren, dass Harn in der Niere und nicht in der Blase gebildet wird. Bei der Übertragung der Erkenntnisse aus seinen Tierexperimenten auf den Menschen unterlag er allerdings auch vielen Irrtümern. Die Auseinandersetzung mit der Denkweise der antiken Philosophen lieferte den theoretischen Rahmen für seine medizinischen Experimente, insbesondere die Lehre des Aristoteles (Teleologie3) zur Erklärung der Körperfunktionen.
In Rom gab Galen im Zuge der Spaltung von Chirurgie und Medizin die chirurgische Tätigkeit auf – manuelle Arbeiten schickten sich nicht für einen Edelmann. Seine therapeutischen Erfolge in Wundheilung, Diätetik und Physiotherapie sowie evakuierende Maßnahmen wie Schröpfen, Brech- und Abführmittelgabe, Schwitzen, Förderung der Harnausscheidung und Niesen verhalfen ihm zu großer Bekanntheit. Er kam an den Kaiserhof und wurde der Leibarzt Marc Aurels (161–180) und dessen Sohnes Commodus (180–193).
Galen war vielseitig interessiert und beschäftigte sich mit fast allen Disziplinen der Heilkunde. Nachdem er den „Corpus Hippocraticum” ausführlich studiert, wiedergegeben, kommentiert und ergänzt hatte, verfasste er zahlreiche Schriften. Die Ars Medica, bestehend aus 15 Büchern, beinhaltet Anatomie, Physiologie, Humoralpathologie, Diätetik, Pulslehre, Chirurgie, Astromedizin, Pharmakologie (Galenik) und weitere Gebiete. Sein weitgehend widerspruchsfreies Werk lieferte viele medizinische Erklärungen, sodass seine Schriften das medizinische Denken bis in die Neuzeit hinein beherrschten. Seine berühmte Theorie der Blut- und Nährstoffbewegung behielt bis ins 17. Jh. ihre Gültigkeit und wurde erst durch William Harveys Entdeckung des Blutkreislaufs (1616) abgelöst. Weitere Schriften hatten zum Teil noch länger – bis ins 18. Jh. – Bestand und verloren erst durch die funktionell orientierte Denkrichtung und die Zellularpathologie von R. Virchow (1821–1902) mehr und mehr an Bedeutung (Ackerknecht, 1979, S. 69–71; Eckart 2013, S. 25–28; Möller & Hesselbarth, 1998, S. 15–16; Weisser, 1991, S. 19–28).
Gesundheits- und Krankheitsverständnis – die Humoralpathologie oder Säftelehre
Die griechische Medizin basierte auf der Vier-Säfte-Lehre der Humoralpathologie (von lat. humor – Saft) und baute auf der Elementen- und Qualitätenlehre des Naturphilosophen Empedokles aus Agrigent (ca. 492–432 v.Chr.) auf. Den vier Grundstoffen Wasser, Erde, Feuer und Luft waren vier Qualitäten – feucht und trocken, warm und kalt – zugeordnet. Das harmonische Mischverhältnis der Körpersäfte (Synkrasie, Eukrasie) äußerte sich in Gesundheit, das disharmonische (Dyskrasie) in Krankheit. Diese Auffassung wurde in die Medizin übertragen, indem die Ärzte die vier Körpersäfte Blut, Schleim, gelbe und schwarze Galle an die Stelle der vier Elemente als konstitutive Bestandteile des Menschen setzten. Jedem Saft wurden zwei natürliche Qualitäten zugeordnet, um ihn näher zu bestimmen: Blut war warmfeucht, Schleim kalt-feucht, gelbe Galle warm-trocken und schwarze Galle kalt-trocken. Dieses Viererschema wurde laufend ergänzt; so kamen etwa die vier Kardinalorgane (Gehirn, Herz, Leber, Milz), die Lebensabschnitte, das Geschlecht und die Jahreszeiten hinzu. All diese Phänomene wurden als untereinander in Beziehung stehend gedacht. So dominierte in jeder Jahreszeit ein bestimmter Saft: Der Winter beispielsweise füllte „den Körper mit Schleim” – die Menschen spucken und schnäuzen im Winter schleimige Substanzen aus, daher entspricht der Schleim der Natur des Winters. Erkrankungen, die mit Schleimabsonderungen einhergehen, sind am häufigsten in der kalten Jahreszeit zu beobachten (Hippokrates, Über die Natur, Kap. 7).
„Es gibt nämlich vier Säfte im Menschen, die die unterschiedlichen Elemente nachahmen; jeder nimmt in einer anderen Jahreszeit zu, jeder ist in einem anderen Lebensabschnitt vorherrschend. Das Blut ahmt die Luft nach, nimmt im Frühling zu und herrscht in der Kindheit vor. Die gelbe Galle ahmt das Feuer nach, nimmt im Sommer zu und herrscht in der Jugend vor. Die schwarze Galle oder Melancholie ahmt die Erde nach, nimmt im Herbst zu und ist im Mannesalter vorherrschend. Das Phlegma ahmt das Wasser nach, nimmt im Winter zu und ist im Greisenalter vorherrschend. Wenn sie weder in zu hohem noch zu geringem Maße fließen, ist der Mensch im Vollbesitz seiner Kräfte.”
(Klibansky et al., 1990, S. 39)
Das Zusammenwirken dieser Elemente und Qualitäten stellte die direkte Beziehung zwischen dem Mikrokosmos des Körpers und dem Makrokosmos des Naturganzen her (Seidler & Leven, 2003, S. 45). Auf diese Weise wurde der individuelle Mensch als mit seiner Umwelt eng verbunden gedacht. In ganzheitlicher Betrachtung berücksichtigte der Arzt die einzelnen Elemente, die das Individuum konstituierten, sowie ihre spezifischen Kräfte: die Zusammensetzung der Nahrung, die er aß; das Wasser, das er trank; die Luft, die er einatmete usw. Der Arzt erkannte die Wirksamkeit von äußerer Natur und individuellen Gegebenheiten wie Alter, Bewegung, das Verhältnis von Arbeit und Erholung sowie jenes von Ernährung und Ausscheidung etc. Die Einflüsse all dieser Faktoren bildeten in ihrer Gegensätzlichkeit die Harmonie und Vollkommenheit der Physis und bedeuteten Gesundheit. Störungen führten zu Ungleichgewicht – Disharmonie – und bezeichneten Krankheit (Schumacher, 2015, S. 15, S. 199).
Die Tatsache, dass sich die Humoralpathologie so lange halten konnte, wird auch Galen zugeschrieben. Er hat sie verfeinert und weiterentwickelt, indem er jedem der Säfte eine seelisch-geistige Eigenschaft zuordnete und auf diese Weise die Temperamentenlehre begründete. Diese Lehre sieht den Menschen als von Natur aus durch einen Saft dominiert an, der deshalb mit einer bestimmten Konstitution in Verbindung gebracht werden kann. Ein Choleriker hat in dieser Theorie einen Überschuss von gelber Galle (griech. chole) und ist deshalb aufbrausend und jähzornig. Schwarze Galle im Übermaß lässt Menschen zu Melancholikern (griech. melaina chole) werden, also zu traurigem Gemüt und Verstimmung tendieren. Zu viel Blut (griech. haima) macht den Menschen zwar rasch erregbar, der Sanguiniker gilt aber auch als heiter und fröhlich, wohingegen Schleim (griech. phlegma) als dominanter Saft den Phlegmatiker zögerlich, langsam und oberflächlich erscheinen lässt (s. Abb. 5).
Die Humoralpathologie hatte ihren Siegeszug angetreten. Mit der Säftelehre wurde die Natur des Menschen rational erklärbar und argumentierbar, denn die Säfte waren sichtbar, überall anzutreffen, und es wurden ihnen unterschiedlichste Qualitäten zugesprochen. Anhand dieses Viererschemas ließen sich die relevanten Fragen zu Gesundheit und der Entstehung von Krankheit anschaulich darstellen.
Nach dieser Theorie sind alle Erkrankungen auf ein Säfte-Ungleichgewicht zurückzuführen, das wiederum als Folge ungesunder Lebensweise, falscher Ernährung oder klimatischer Einflüsse angesehen wurde (Eckart, 2013, S. 10; Kollesch & Nickel, 1994, S. 10–11; Seidler & Leven, 2003, S. 4; Weisser, 1991, S. 15–16).
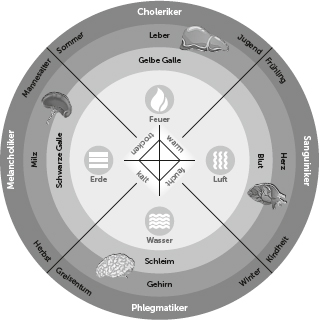
Abbildung 5: Humoralpathologie
Therapeutisches Handeln
Ein ganzheitliches Gesundheits- und Krankheitsverständnis bildete die Grundlage der antiken Heilkunst. Im Zentrum stand das Ziel eines harmonischen Gleichgewichts, das es zu erhalten bzw. wiederherzustellen galt. Der Arzt als Unterstützer der Natur hatte die Aufgabe, die Selbstheilungstendenzen des Körpers im Heilungsprozess zu fördern (Weisser, 1991, S. 14–15). Der oder die Kranke war zur Mitwirkung aufgefordert und erfuhr Motivation, Unterstützung und Zuwendung durch den Arzt bzw. den Medizinschüler, der seinen Meister begleitete. Es war unüblich, Pflegehandlungen an Angehörige zu übertragen. Die vom Medizinschüler übernommenen pflegerischen Tätigkeiten umfassten: Therapieanordnungen ausführen, Medikamente verabreichen, am Krankenbett wachen sowie exakte Krankenbeobachtung und den Bericht derselben an den Lehrmeister (Flemmich, 2018, S. 28–29; Seidler & Leven, 2003, S. 50).
Die Heilung krankhafter Zustände erforderte die Wiederherstellung des Säftegleichgewichts, d.h. Symmetrie zwischen Nahrungsaufnahme und Lebensweise, Veränderung der Umwelteinflüsse durch Ortswechsel oder die Beseitigung der Überschüsse durch Ausleiten unter Berücksichtigung diverser Einflüsse wie Alter, Geschlecht oder Jahreszeiten. Eine wesentliche Rolle im Heilungsprozess spielte die Behandlung mit Entgegengesetztem: Waren Krankheiten verursacht durch den Überfluss eines Stoffes, dann erfolgte Entleerung, bei Mangel einer Qualität erfolgte Auffüllung, bei körperlicher Überanstrengung heilte Erholung, bei Untätigkeit half Anstrengung. Der Arzt musste die Zustände erfassen und in entgegengesetzter Weise therapieren (Schumacher, 2015, S. 207). Er unterstützte den Körper in erster Linie beim Ausgleich der Körpersäfte durch diätetische Vorschriften, Arzneien wie Brech- und Abführmittel, durch Aderlass, Niesen, Schwitzen, Schröpfen und Bäder. Die Chirurgie galt als letzte Möglichkeit im therapeutischen Handeln, bevor ein Kranker als unheilbar aufgegeben werden musste.
Diätetik
Wesentliches Element der Behandlung war die Diätetik. Diese Bezeichnung stammt vom griechischen Wort diaita ab und bedeutet „Lebensweise”; der Begriff Diät leitet sich daraus ab. Im Gegensatz zur heutigen Bedeutung dieses Terminus’, der sich in erster Linie auf Ernährungsregeln bezieht, waren damals alle Bereiche des Lebens im Sinne einer Lebensordnung gemeint. Ziel dieser Lebensordnung war es, krankhafte Zustände zu verändern und Gesundheit durch Maßhalten zu erhalten und zu fördern.
Die Diätetik findet sich bereits im Corpus Hippocraticum (5. Jh. v.Chr.) und wurde von Galen in dessen Ars medica (2. Jh. n.Chr.) kanonisiert.
Zu unterscheiden sind dabei:
 die natürlichen Dinge (res naturales), die der Mensch nicht beeinflussen kann: z.B. Konstitution oder individuelle Empfindlichkeit;
die natürlichen Dinge (res naturales), die der Mensch nicht beeinflussen kann: z.B. Konstitution oder individuelle Empfindlichkeit;
 die Dinge gegen die Natur (res contra naturam): „Widernatürliches”, z.B. Krankheitsfaktoren, giftige Stoffe;
die Dinge gegen die Natur (res contra naturam): „Widernatürliches”, z.B. Krankheitsfaktoren, giftige Stoffe;
 die nicht natürlichen Dinge (res non naturales): Lebensbereiche, die der Mensch selbst aktiv „ordnen” kann und auf die er Einfluss hat.
die nicht natürlichen Dinge (res non naturales): Lebensbereiche, die der Mensch selbst aktiv „ordnen” kann und auf die er Einfluss hat.
Die sechs Lebensbereiche der „nicht natürlichen Dinge”, die sex res non naturales, lauten:
 aer: Licht und Luft
aer: Licht und Luft
 cibus et potus: Speise und Trank
cibus et potus: Speise und Trank
 motus et quies: Arbeit und Ruhe
motus et quies: Arbeit und Ruhe
 somnus et vigilia: Schlaf und Wachen
somnus et vigilia: Schlaf und Wachen
 secreta et excreta: Absonderung und Ausscheidung
secreta et excreta: Absonderung und Ausscheidung
 affectus animi: Anregung des Gemüts
affectus animi: Anregung des Gemüts
Mit der Diätetik sollten die „nicht natürlichen Dinge” geordnet werden. Diese waren ein wichtiger Teil der allgemeinen Behandlung, vor allem aber der Prophylaxe. Die Vorschriften waren umfassend und zeitaufwändig. Empfohlen wurde u.a. eine harte Liegestatt, regelmäßige gymnastische Übungen, Anregung durch das Spiel, Bäder u.v.m. Da der gesamte Tagesablauf danach ausgerichtet war, konnten nur Menschen höherer Schichten alle Regeln tatsächlich befolgen.
Dass die Grundzüge der antiken Diätetik bis heute gültig sind, zeigt ein Vergleich der „nicht natürlichen Dinge” mit den allgemeinen Selbstpflegeerfordernissen (ASPE), die die Pflegewissenschafterin Dorothea Orem in ihrem Pflegemodell (1971, Selbstpflegedefizitmodell) anführt. Die acht Kategorien der ASPE lauten:
 Aufrechterhaltung einer ausreichenden Sauerstoffzufuhr;
Aufrechterhaltung einer ausreichenden Sauerstoffzufuhr;
 Aufrechterhaltung einer ausreichenden Flüssigkeitszufuhr;
Aufrechterhaltung einer ausreichenden Flüssigkeitszufuhr;
 Aufrechterhaltung einer ausreichenden Zufuhr an Nahrungsmitteln;
Aufrechterhaltung einer ausreichenden Zufuhr an Nahrungsmitteln;
 Aufrechterhaltung von Aktivität und Ruhe;
Aufrechterhaltung von Aktivität und Ruhe;
 Gewährleistung einer Versorgung in Verbindung mit Ausscheidungsprozessen und Exkrementen;
Gewährleistung einer Versorgung in Verbindung mit Ausscheidungsprozessen und Exkrementen;
 Aufrechterhaltung eines Gleichgewichts zwischen Alleinsein und sozialer Interaktion;
Aufrechterhaltung eines Gleichgewichts zwischen Alleinsein und sozialer Interaktion;
 Vorbeugung gegen Risiken für das Leben, das menschliche Funktionieren und das menschliche Wohlbefinden;
Vorbeugung gegen Risiken für das Leben, das menschliche Funktionieren und das menschliche Wohlbefinden;
 Förderung der menschlichen Funktionen und Entwicklungen innerhalb sozialer Gruppen, und zwar in Übereinstimmung mit dem menschlichen Potenzial, bekannten menschlichen Einschränkungen und dem Wunsch der Menschen, normal zu sein (Normalität).
Förderung der menschlichen Funktionen und Entwicklungen innerhalb sozialer Gruppen, und zwar in Übereinstimmung mit dem menschlichen Potenzial, bekannten menschlichen Einschränkungen und dem Wunsch der Menschen, normal zu sein (Normalität).
Damals wie heute ist die Bedeutung der Erfüllung der menschlichen Grundbedürfnisse bekannt, um optimales Funktionieren, Gesundheit und Wohlbefinden zu erreichen oder zu erhalten (Dennis, 2001, S. 69–70). Krankenbeobachtung und Patientenorientierung unter Berücksichtigung von deren Umfeld bilden bis heute die Kernaufgaben der Pflege.
Arzneien
Wenn Körpersäfte und Lebensenergie aus dem Gleichgewicht gerieten, sollten neben der Diätetik Arzneien und Heilpflanzen ausgleichend wirken. Beim Säfteausgleich standen die Eigenschaften „warm und trocken” oder „kalt und feucht” im Vordergrund (Ehrlich, 2007, S. 56–59).
Hierzu verfasste Galen sein großes Werk mit elf Büchern: „Über Mischung und Wirkung der einfachen Heilmittel”. Der Begriff Galenik, die Lehre von der Zubereitung und Herstellung von Arzneimitteln, geht auf ihn zurück.
Zu beachten war nach Galen, dass ein und dasselbe Heilmittel in jeder Jahreszeit eine andere Wirkung entfaltete, je nachdem, welcher Saft vorherrschend war. So erscheint es schlüssig, dass Behandlungen unter dem Gesichtspunkt von „contraria contrariis”, also „Entgegengesetztes mit Entgegengesetztem bekämpfen”, betrachtet wurden. Bei heißen und trockenen Krankheiten wurden kühlende und feuchte Mittel angewendet und umgekehrt. Verdorbene Säfte sollten durch die Verabreichung von Brech- und Abführmitteln ausgeleitet werden, Blut wurde durch Aderlass gereinigt – eine Methode, die noch viele Jahrhunderte lang angewendet wurde (siehe dazu die Krankengeschichte von George Washington).
Download 4: die Krankengeschichte von George Washington |
|
Galen differenzierte in Wirkung und Anwendung der Heilmittel. Man dürfe sich dabei nie auf den einfachen Sachverhalt beschränken, sondern
„man muß wissen, bis zu welchem Grade Flohkraut und bis zu welchem Grad Nachtschatten […] kühlen und bis zu welchem Grade […] Zimt, Amomum oder Majoran erwärmen. Ebenso darf sich aber auch bei den in ihrer jeweiligen Wirkung trocknenden oder feucht machenden Heilmitteln das Wissen nicht auf den allgemeinen Sachverhalt beschränken […]. Denn auf Grund solcher Kenntnis der Wirkungen wird es uns möglich sein, die einfachen Heilmittel selbst kunstgerecht anzuwenden und sie nach einer bestimmten Methode zusammensetzen zu können und sie außerdem, nunmehr in zusammengesetzter Form, richtig anzuwenden. Dies ist nun sehr schwierig und erfordert große Genauigkeit und Übung […].”
(Galen, Über Mischung und Wirkung der einfachen Heilmittel. Buch I, Kap. 27)
Wichtiger Bestandteil der antiken Pharmakologie war die Auseinandersetzung mit Gegenmitteln zum Schutz vor Vergiftungen. König Mithridates VI. soll aus Furcht vor einem Giftmord, wie er am hellenischen Königshof keine Seltenheit war, aus verfügbaren Arzneistoffen ein Mittel gegen Gifte kreiert haben, das er vor der Anwendung angeblich an zum Tode verurteilten Verbrechern ausprobierte. Diese Arzneimittelmischung, das nach dem König benannte Mithridatium, wurde später von einer anderen Mischung, dem sogenannten Theriak, abgelöst. Andromachos, Leibarzt von Kaiser Nero (1. Jh. n.Chr.), veränderte das Mithridatium, „indem er einige Ingredienzien hinzufügte und einige wegließ, […] wobei er den übrigen Ingredienzien eine nicht geringe Menge Vipernfleisch beimischte, das das Mithridatium nicht enthielt. Und deshalb ist der Theriak gegen Vipernbisse wirksamer […]” (Galen, Über Gegenmittel. Buch I, Kap. 1). Dieses wohl bekannteste Heilmittel und Gegenmittel aus pflanzlichen und tierischen Inhaltsstoffen wurde später meist auch mit Opium versetzt. Es wirkte rasch, sodass es beinahe 2 000 Jahre lang als Wundermittel bekannt war. Ohne Opium und tierische Ingredienzien ist Theriak heute unter dem Namen „Schwedenbitter” bekannt (Ehrlich, 2007, S. 59).
Neben Galen verfassten auch andere Autoren der Antike Schriften mit genauen Beschreibungen von Arzneistoffen, ihrer Wirkung, Anwendung und Indikation. Dioskurides von Anazarba, ein Militärarzt aus Kleinasien, der in der zweiten Hälfte des 1. Jh. nach Christi gelebt und die Schrift Über die Arzneistoffe verfasst hatte, beschrieb nicht nur eine Vielzahl von Heil- und Arzneimitteln, sondern auch, wann und wo die Pflanzen gesammelt, wie sie aufbereitet und aufbewahrt werden konnten. So sollten beispielsweise
„Blüten und alle duftenden Bestandteile in kleinen, nicht feuchten Kisten aus Lindenholz lagern […]. Für flüssige Heilmittel wird jedes Gefäß geeignet sein, das aus Silber, Glas oder Horn gefertigt ist […]. Die Bronzegefäße werden für flüssige Augenmittel und alle Mittel [verwendet], die mit Essig, flüssigem Pech oder Zedernharz zubereitet werden; Fette und Mark sollen in Zinngefäßen gelagert werden.”
(Dioskurides, Über Arzneistoffe, Buch I)
Das Werk dieses wohl größten Pharmakologen der Antike bot eine wichtige Grundlage für Kräuterbücher bis in die Neuzeit.
Neben den tradierten rationalen Arzneien fand ab dem 3. Jh. die sogenannte Dreckapotheke mit magischen Praktiken Anwendung. Marcellus, ein hoher Beamter des römischen Kaiserhofes, verfasste um 400 ein Nachschlagewerk für Laien. Er empfahl z.B. einen
„sehr nützlichen Zauberspruch gegen Bauchkneifen: Man drückt den Daumen der linken Hand auf den Bauch und sagt: ADAM BEDAM ALAM BETUR ALAM BOTUM: Wenn man dies neunmal gesagt hat, berührt man mit demselben Daumen die Erde, spuckt aus, sagt es wiederum neunmal und wieder zum dritten Mal neunmal und berührt jeweils bei dem Wechsel nach den neun Malen die Erde und spuckt aus.”
(Marcellus, Über Heilmittel. Kap. 28)
Chirurgie
Die „Behandlung durch die Hand”, die Chirurgie, findet sich in vielen Schriften der Antike beschrieben. Knochenbrüche, das Schienen und Einrenken werden ebenso beschrieben wie die Blutstillung und die Entfernung von Hämorrhoiden mittels Glüheisen. Auch Skalpelle, Sonden, Knochensägen und -meisel, Zangen, Schädelbohrer und das Schröpfeisen, das als Symbol für den Arztberuf galt, waren wichtige Instrumente als ultima ratio (letzter Lösungsweg). Hippokrates war überzeugt: „Alles, was die Heilmittel nicht heilen, heilt das Eisen; alles was das Eisen nicht heilt, heilt das Feuer; was aber das Feuer nicht heilt, das muß als unheilbar gelten.” (Hippokrates, Aphorismen. Buch VII, Aph. 87).
Das Buch „Der Arzt”, datiert auf das 4. Jh., enthält Empfehlungen für das „schnelle oder langsame Operieren” (Diller, 1994, S. 109). Beide Verfahren waren demnach nützlich: Ein Schnitt sollte schnell getan werden, wenn die Behandlung nur einen einzigen Schnitt erforderte. Brauchte es hingegen mehrere Schnitte, so sollte dem Kranken Zeit zur Erholung eingeräumt werden. Beschaffenheit und Anwendung chirurgischer Instrumente werden darin ebenso erörtert wie die Versorgung von Geschwüren und Abszessen sowie die Kriegschirurgie (Diller, 1994, S. 109).
Krankenversorgung
Pflege und Medizin waren in der Antike in einer Hand – erst viel später kam es zu einer Trennung der beiden Tätigkeitsbereiche. Die Versorgung von Kranken der gehobenen Gesellschaftsschicht erfolgte primär in den eigenen Wohnungen und Häusern, wo sie vom Arzt und seinem Schüler aufgesucht wurden. Ebenso hatten Hebammen und kräuterkundige Frauen einen großen Anteil an der Versorgung der allgemeinen Bevölkerung.
In der römischen Antike entstanden auch die ersten Krankengebäude, die sogenannten Valetudinarien, zur Aufnahme kranker Sklaven. Die Pflegetätigkeit war ebenfalls Aufgabe von Sklaven; von einer Berufsgruppe der Pflegenden kann nicht gesprochen werden. Hinter den Valetudinarien stand nicht Großmut der Gutsbesitzer, sondern wirtschaftliches Interesse: Das Gesellschaftswesen der Antike beruhte auf Sklaverei, und für Gutsbesitzer war es entsprechend wichtig, die Arbeitskraft der versklavten Menschen zu erhalten.
Die Idee der Valetudinarien wurde später für Militärlazarette zur Erhaltung der Kampfkraft der römischen Legionäre übernommen. Sie entstanden in der Regierungszeit von Kaiser Augustus (31 v.Chr. bis 14 n.Chr.). Ein solches Valetudinarium wurde in den meisten römischen Legionslagern betrieben, z.B. in der Römersiedlung Carnuntum (NÖ), dem Verwaltungszentrum der Provinz Pannonien, und auch im Legionslager Vindobona auf dem heutigen Stadtgebiet von Wien (s. Abb. 6). Seine Gebäude mit den kleinen Zimmern waren um einen Hof herum angeordnet und von dort auch zugänglich. Im Winter wurden die Krankenzimmer mit tragbaren Kohlebecken erwärmt. Die ärztliche Versorgung erfolgte durch Militärärzte, sogenannte medici. Sie wurden unterstützt durch ärztliche Hilfskräfte, die capsarii (Singular: capsarius) (s. Abb. 7). Zusätzlich wurden zivile Ärzte und Helfer angeworben und direkt im Valetudinarium ausgebildet (Ehrlich, 2007, S. 16; Wilkesmann et al., 2019, S. 62).
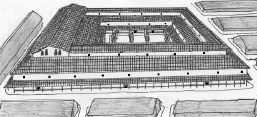
Abbildung 6: Vindobona

Abbildung 7: Valetudinarium
Die Römer orientierten sich an der Volksmedizin und am medizinischen Wissen, das die Griechen mit dem Aufstieg Roms einbrachten (Ackerknecht, 1979, S. 68). Die fortschrittlichen hygienischen Errungenschaften der Römer trugen indirekt zur Krankheits- und Seuchenvermeidung bei, z.B. die öffentlichen Latrinen, Kanalsysteme und Wasserleitungen. Badeanstalten und beheizte Thermen waren ebenfalls Bestandteil der Gesundheitspflege und Lebenskultur der Römer. Diese Errungenschaften gerieten nach dem Abzug der Römer bald wieder in Vergessenheit (Ehrlich, 2007, S. 20).
Zusammenfassend lässt sich zur Antike sagen, dass sowohl die moderne wissenschaftliche Medizin als auch pflegerische Ansätze hier ihre Wurzeln haben, wenngleich der heilkundige Götterglaube in der Volksmedizin noch weiter nachwirkte. Hippokrates von Kos und Galenos von Pergamon waren die bestimmenden Persönlichkeiten. Sie waren wegweisend für das Gesundheits- und Krankheitsverständnis, sodass Humoralpathologie und Diätetik als Grundlage der Gesundheitspflege und Medizin nicht nur das Mittelalter überdauerten, sondern noch weit in die Neuzeit hinein Bestand hatten.
Die herausragende Leistung der Antike liegt im wissenschaftlichen Denken und in der Niederschrift der neugewonnenen Erkenntnisse, die dadurch verbreitet, diskutiert, kritisiert, erweitert und gelehrt werden konnten. Ihr bis heute reichender Einfluss zeigt sich u.a. in der Verwendung der medizinischen Fachsprache der Antike (in Form von griechischen und lateinischen Begriffen).
Während in der Antike die Prognose das wesentliche Element für die weitere Behandlung von Kranken war, ist heute die Diagnose handlungsleitend. Weiters waren in der Antike Anamnese, Beobachtung und ganzheitliche Wahrnehmung des Menschen wesentliche Bestandteile der Behandlung: Die Grundbedürfnisse des Menschen sollten erfasst und unterstützt werden, und obwohl sich die antiken Methoden deutlich von den modernen unterscheiden, lässt sich die pflegerische Kernkompetenz von ihnen ableiten. Unter anderem finden sich die in der Diätetik beschriebenen sechs Lebensbereiche der „nicht natürlichen Dinge (Licht und Luft, Speise und Trank, Arbeit und Ruhe, Schlaf und Wachen, Absonderung und Ausscheidung, Anregung des Gemüts)” in der heutigen Pflege wieder. Ganzheitliche Betrachtungsweise und Zugewandtheit bilden die Grundhaltung nicht nur für die exakte Patientenbeobachtung am Krankenbett, sondern auch für Pflegeanamnese und Biografiearbeit, für individualisierte, ganzheitliche Pflege- und Betreuungskonzepte, für reaktivierende Pflege und nicht zuletzt für die ethische Grundhaltung.
2.3Das Christentum und sein Einfluss auf die Krankenversorgung
Einen gesellschaftlichen Umbruch erlebten die Menschen der Antike durch die Entstehung des Christentums. Nach dem Tode von Jesus von Nazareth bildete sich in Rom eine christliche Gemeinde. Bis zur Anerkennung des Christentums war es allerdings noch ein weiter Weg. Durch den Druck der Christenverfolgungen unter Kaiser Nero und durch die Gebote der Heiligen Schrift setzte sich in den frühen christlichen Gemeinden der selbstlose Dienst am hilflosen Nächsten, die Caritas, als Dienst an Gott durch. Die Aussage „Wahrlich, ich sage euch, was ihr getan habt einem dieser meiner geringsten Brüder, das habt ihr mir getan” aus dem Evangelium nach Matthäus ist dabei der Grundsatz der Caritas (caritas = lat. für Nächstenliebe, Hochschätzung).
Die Unerschrockenheit und Selbstlosigkeit der christlichen Gemeinden jener Zeit beeindruckten viele Menschen und trugen zur schnellen Verbreitung des Christentums bei. Arbeit, Eigentum und Almosen waren drei sittliche Pflichten aller Mitglieder der urchristlichen Gemeinden. Jeder, der arbeiten konnte, war dazu verpflichtet, nur Arbeitsunfähigen gebührte Barmherzigkeit. Eigentum galt als Frucht der Arbeit und daher als sittlich gerechtfertigt. Zudem bildete es die Basis dafür, Almosen zu verteilen. Jeder, der Eigentum besaß, hatte die Verpflichtung, dem Nächsten in Liebe Almosen zu geben. „Eine auf der Nachahmung des mitleidenden Gottes beruhende Ethik der Nächstenliebe und der gegenseitigen Fürsorge zu schaffen” (Käppeli, 2004, S. 77), war auch äußeren Umständen geschuldet. Es gab Kriege, Verfolgung, Unterdrückung, Naturkatastrophen, daraus resultierende Hungersnöte und ausbrechende Seuchen. Für das Überleben der Gemeinschaft war es notwendig, diakonische Systeme und somit auch die Versorgung Kranker zu initiieren.
Die antike Einstellung zu Gesundheit, Krankheit und Leid änderte sich mit den Christen. Sie nahmen eine positive Umdeutung des Leidens vor: Tod und Krankheit waren nicht zu fürchten, denn sie gaben den Menschen Gelegenheit, sich vor Gott zu bewähren. Der Wert der Gesundheit relativierte sich mit der Perspektive auf das Kommende, das Reich Gottes. Dies bedeutete nicht, dass Gesundheit keinen Stellenwert hatte, doch sie stand im Dienste des Nächsten und war nicht selbstbezogen. Im Christentum war Gesundheit ein erstrebenswertes Gut, um dem Nächsten zu dienen. Das irdische Leben diente als Vorbereitung auf das Jenseits. Die Fürsorge für andere beruhte auf dem Gedanken der brüderlichen Nächstenliebe und Barmherzigkeit – eine Einstellung, die die Krankenpflege bis heute entscheidend geprägt hat.
Organisiert war die Caritas der frühen Kirche in Form der Diakonie. Der Begriff stammt vom griechischen diakonein, das mit schlichtem Dienen übersetzt werden kann. Diakon bedeutet Diener oder Knecht. Die Diakone des frühen Christentums waren ursprünglich Gehilfen der Apostel. Jeder Bischof hatte innerhalb seiner Gemeinde für die Ausübung der Nächstenliebe Sorge zu tragen. Im folgenden Zitat sind die Obliegenheiten der Diakone dargestellt:
Die Diakone „sollten den Schwachen, Fremden und den Witwen dienen, Vater der Waisen sein, in allen Häusern der Armen umhergehen, um Not, Krankheit oder Bedürftigkeit festzustellen. Die Diakone sollten die Fremden versorgen, die Paralytischen und Schwachen waschen, damit sie eine Erquickung hatten in ihren Schmerzen. Jedem sollte das Nötigste zuteil werden. Sie sollten auch die Herbergen besuchen, um festzustellen, ob Arme oder Kranke eingekehrt oder ein Toter vorhanden seien. In Seestädten sollten sie am Strande nachsehen, ob das Meer einen Toten an Land gespült habe und, falls dem so war, ihn begraben”.
(Käppeli, 2004, S. 199)
Die Diakonie konnte in den frühen christlichen Gemeinden von Männern und Frauen ausgeführt werden. Im Neuen Testament ist z.B. in der Gestalt von Phoebe eine Diakonissin zu finden, die den Römern den Brief des Apostels Paulus überbringt. Erst später wurden die Aufgaben aufgeteilt: Während die Männer vor allem den Bischof bei der Verwaltung der Gemeinde unterstützten, wurde den Frauen die Fürsorge gegenüber Kranken und Hilfsbedürftigen aufgetragen. Keine dieser Hilfeleistungen erfolgte gegen Entgelt, der Dienst am Nächsten galt als Tugend und wurde für „Gottes Lohn” geleistet.
Einige verwitwete und wohlhabende römische Patrizierfrauen rund um den Kirchenvater Hieronymus stellten ihre Häuser zur Verfügung und pflegten dort selbst Kranke und Bedürftige, um sich dadurch Seelenheil im Jenseits zu erwerben. Fabiola von Rom (gestorben 399 n.Chr.) war eine römische Wohltäterin und Heilige, die ihr Vermögen zur Unterstützung der Armen verwendete. Im nachstehenden Nekrolog des Hieronymus über Fabiola wird deutlich, wie weit die Begriffe Barmherzigkeit und Nächstenliebe gefasst waren und gelebt wurden:
„[…] Fabiolas ganzes Besitztum […] bot sie um billiges Geld zum Verkauf an. Nachdem sie es veräußert hatte, bestimmte sie den Erlös für die Armen. Zuerst errichtete sie ein Krankenhaus, in welches die Kranken von der Straße aufgenommen werden sollten. Dort wurden dann die von Schwäche und Hunger erschöpften Glieder der Unglücklichen wieder gestärkt. Soll ich nun das mannigfache Elend der Menschen aufzählen, die verstümmelten Nasen, die ausgestochenen Augen, die halbbrandigen Füße, die abgestorbenen Hände, die wassersüchtigen Leiber, die kraftlosen Hüften, die geschwollenen Beine und das Leid jener, deren angefressenes und faulendes Fleisch von Maden strotzte? Wie viele, die mit ekelerregendem Aussatz behaftet waren, trug sie selbst auf ihren Schultern? Wie oft hat sie die eiternden Wunden, welche andere nicht einmal ansehen konnten, ausgewaschen? Mit eigener Hand reichte sie die Speisen dar und flößte dem noch atmenden Leichnam Suppe ein […] Aber wie ich der Magenschwäche […] Rechnung trage, so erhebe ich den Eifer einer vollkommenen Seele bis in den höchsten Himmel. Ein großer Glaube überwindet diese Dinge […] Jener, von dem wir uns abwenden, wenn wir ihn nicht ansehen können, dessen Anblick uns zum Erbrechen reizt, ist unseresgleichen, er ist aus demselben Lehm gebildet, er ist aus denselben Bestandteilen zusammengesetzt wie wir. Was er leidet, können auch wir leiden müssen. Seine Wunden sollen wir wie eigene ansehen, und jede Herzenshärte anderen gegenüber wird durch einen mitleidigen Gedanken an uns selbst gebrochen werden. […] Hätte ich der Zungen und Sprachen tausend und eine eherne Stimme, nicht vermöchte ich nennen die Namen der Gebrechen, welche Fabiola in solche Erquickung für die Elenden umwandelte, dass selbst viele gesunde Arme die Kranken beneideten […].”
(Käppeli, 2004, S. 206–207)
Mit der Legalisierung der christlichen Religion entstanden die ersten öffentlichen Einrichtungen zur Betreuung Hilfsbedürftiger, da es den Christen nun möglich wurde, ihren Auftrag zur tätigen Nächstenliebe auszuüben. Diese Einrichtungen waren ursprünglich zur Aufnahme Fremder gedacht, vor allem den Pilgern boten sie Unterkunft und Verpflegung. Ab dem 4. Jh., nach der Teilung des Römischen Reiches in Ost- und Weströmisches, entstanden im Oströmischen Reich (später auch Byzantinisches Reich oder Byzanz genannt) sogenannte Xenodochien (xenos = griech. für Fremder). Die Motivation, aus christlicher Barmherzigkeit zu handeln, führte mit Unterstützung der Bischöfe und christlichen Landesherren zu einer weiteren Ausbreitung dieser Einrichtungen im Weströmischen Reich (lateinisches Abendland), wo die Unterkünfte als Hospital (hospes = lat. für Gastfreund, Fremder) bezeichnet wurden. Hier kann die Geburtsstunde des Hospitalwesens verortet werden.
Die Träger dieser Einrichtungen waren Kirchen und Klöster, die Fremden und Pilgern als Gast eine Unterkunft gewährten. Im Laufe der Zeit veränderten sich die Ansprüche und es wurden zusätzlich Bedürftige, Arme, Alte, Waisen und andere Leidtragende aus der Umgebung betreut. Das ursprüngliche Ziel der Beherbergung Fremder wurde durch die neuen Aufgaben immer mehr verdrängt. Die Xenodochien/Hospitäler können als Grundlage der organisierten karitativen Pflege angesehen werden. In diese Einrichtungen waren keine Ärzte involviert, Betreuung und Heilverfahren beschränkten sich auf pflegerische Maßnahmen (Wilkesmann et al., 2019, S. 63).
Gegen Ende des 4. Jh. entstanden die ersten Klöster. Damit begann ein neues Zeitalter der Krankenpflege und Heilkunde: Ordensfrauen und -männer übernahmen den barmherzigen Dienst am Nächsten. Das Christentum war mittlerweile in allen sozialen Schichten verbreitet, und das Mönchtum bot den Gläubigen ein neues Betätigungsfeld für die Ausübung der christlichen Lehre. Die christliche Auffassung von Nächstenliebe und Barmherzigkeit bestimmt zum Teil heute noch die Krankenpflege. Das Motiv des mitleidenden Gottes ist zentraler Glaubensinhalt und Leitmotiv christlich-religiös motivierter Pflegender. Sie sehen in ihrem selbstlosen Einsatz für die Kranken und Leidenden den Ausdruck der Gottes- und Nächstenliebe. Das aus ihrer spirituellen Haltung resultierende eigene Leiden nehmen sie als Gnade Gottes wahr.
Mit dem Zerfall des Weströmischen Reiches in der zweiten Hälfte des 5. Jh. ging die Antike in das Mittelalter über.
1Hellenismus (von griech. hellenes, der Selbstbezeichnung der Griechen) bedeutet die Verschmelzung von griechischer und orientalischer Kultur während der von Alexander dem Großen eingeleiteten Kulturepoche bis zum Untergang der hellenistischen Staatenwelt durch die Eroberungen der Römer.
2Der Begriff „Eklektiker” bezeichnet einen Philosophen, der Gedanken aus verschiedenen philosophischen Richtungen zu einem eigenen Werk verarbeitet. Dem Eklektiker Galen ging es darum, die unterschiedlichen Medizinschulen und Philosophien (nach Platon, Aristoteles, den Stoikern u.a.) miteinander zu verknüpfen und deren Elemente neu zusammenzusetzen und mit schlüssigen Erklärungen abzusichern.
3Der teleologische Naturbegriff bei Aristoteles ist von vier Ursachen bestimmt: Material-, Form-, Wirk- und Zweckursache. Die neuzeitliche Naturwissenschaft eliminierte die Form- und die Zweckursache, die fast 2000 Jahre lang das Grundgerüst wissenschaftlicher Forschung bestimmten.
In der Geschichte Europas wird die Zeit zwischen dem Ende der Antike (5. Jh. n.Chr., Zerfall des Römischen Reiches) und dem Beginn der Renaissance, welche die Neuzeit einleitete (um 1500 n.Chr.), allgemein als Mittelalter bezeichnet.
In alphabetischer Reihenfolge einige Begriffe, die untrennbar mit dem Mittelalter verbunden sind:
Buchdruck • Byzantinisches Reich • Christliche Geisteshaltung • Dreifelderwirtschaft • Frauenfeindlichkeit • Feudalismus • Geozentrisches Weltbild • Hexenverfolgung • Hundertjähriger Krieg • Islam • Judenpogrome • Karl der Große • Klostergründungen • Kreuzzüge • Lehnswesen • Pestepidemien • Rittertum • Scholastik • Ständegesellschaft • Universitätsgründungen • Völkerwanderung • Zünfte
Durch den Zerfall des Römischen Reiches kam es zu einem Verlust an Wissen. Neue Träger und Bewahrer von Gelehrsamkeit wurden in Europa die Klöster. Galens Werk zur Humoralpathologie mit allen seinen Übersetzungsfehlern und Verzerrungen durch hellenistische, römische, christliche und arabische Kulturvermischung wurde dogmatisch bewahrt und gelehrt. Eine kritische Auseinandersetzung erfolgte nicht, lediglich die Diagnostik erweiterte sich, insbesondere Pulsdiagnostik, Uroskopie und Kräuterkunde. Europa stand weiter unter dem Zeichen des Christentums, d.h. die Einstellung zu Gesundheit und Krankheit als Strafe Gottes und das Prinzip der Caritas hatten sich nicht geändert. Die Gesundheit blieb sowohl erstrebenswertes Gut als auch Notwendigkeit, um sich und seine Familie zu erhalten und den Dienst am Nächsten leisten zu können.
Die Behandlung des kranken Nächsten umfasste immer den ganzen Menschen:
„[…] es wird kein Unterschied gemacht zwischen einer höheren Seelsorge […] und einer niedrigen Leibsorge. Da wird aber auch nicht unterschieden zwischen einem gemeinen ‚natürlichen’ Leben und einem zu erstrebenden ‚höheren’ Leben, nicht um ‚seelische’ Bedürfnisse oder ‚geistige’ Werte. Da gibt es kein so blasses wie häretisches ‚Rette deine Seele’, sondern immer nur die alleinverbindliche gemeinsame Sorge um den ganzen Menschen! Es kann daher nicht ernst genug genommen werden, daß in ihrem Verwurzelungsgrund die Pflegedienste wie auch das theologische Amt aufs engste miteinander verbunden waren.”
(Schipperges, 1987, S. 193)
Heilkunde und Lebenskunde waren im Mittelalter ganz und gar eins. Die Heilkunde war eingewoben in das tägliche Leben mit seinen Grundbedürfnissen. Wir finden hier wieder die Diätetik der Antike, erweitert und verbunden mit der christlichen Lehre: „In diesem Beachten des rechten Gleichgewichts liegt die Erhaltung der Gesundheit. Und die Entfernung dieser sechs Dinge vom rechten Gleichgewicht bewirkt die Krankheit, da Gott, der Herrlichste und Höchste, es so zulässt” (Michael Herr, Arzt aus Kolmar [1533], zit. nach Schipperges, 1987, S. 225).
Vor diesem Hintergrund entstand im 13. Jh. ein volkstümliches Gesundheitsbuch, das „Regimen Sanitatis Salernitanum”. Humorvoll in Versen abgefasst, wurde es in mehrere Sprachen übersetzt und konnte viele Menschen erreichen. Dieses volkstümliche Buch war weniger ein medizinisches Werk als vielmehr Anleitung zur Selbsthilfe, wie folgende Beispiele zeigen:
„Willst du dich tüchtig erhalten, gesund, so höre, was wir dir künden itzund: Fort mit den drückenden Sorgen: Zorn ist, o glaub mir, gemein.
Nimmst du nur kargen Imbiss, hüt’ dich vor starkem Wein.
Hast du gespeist, so erhebe dich gern: halte den Schlaf dir um Mittag fern! Halte den Harn zurück nicht lang, regt sich’s im Darm, so folge dem Drang. Tust du genau, wie wir es dir weisen, wirst du lange durchs Leben reisen.”
Einige Aussagen daraus finden wir in heutigen Sprichwörtern in adaptierter Form wieder, z.B.: „Nach dem Essen sollst du ruh’n oder tausend Schritte tun”.
Während der Dienst am Nächsten weiterhin die Grundlage in der Versorgung Kranker darstellte, änderten sich die Einrichtungen, in denen Kranke versorgt wurden. Ausgerichtet auf die Hilfeleistung am Nächsten, entstanden dauerhafte Institutionen, die in der Lage waren, Notleidende aufzunehmen und Kranke zu pflegen. Es entwickelte sich ein komplexes System an Versorgungseinrichtungen, zunächst die Krankenpflege und Versorgung Hilfsbedürftiger in den Klöstern, später die Versorgung in den Hospitälern bis zur Entstehung der ersten bürgerlichen Krankenanstalten.
3.1Geistliche Ordensgemeinschaften und Klöster
Bis zum 12. Jh. waren die Ordensregeln der Benediktiner die Grundlage des Mönchtums. Die Ordensgemeinschaft der Benediktiner geht zurück auf Benedikt von Nursia, geboren um 480 in der Nähe von Nursia in Umbrien (Italien) und gestorben 547 auf dem Monte Cassino bei Neapel. Die Abtei von Monte Cassino wurde von ihm gegründet, sie ist auch das Mutterkloster der Benediktiner. Dieses Kloster wurde im Zweiten Weltkrieg bei der Schlacht um Monte Cassino zerstört und nach dem Krieg nach den Originalplänen wieder errichtet. Neben der bekannten Ordensregel „Ora, lege et labora” („Bete, lies und arbeite”) übertrug Benedikt von Nursia seinen Mitbrüdern in Kapitel 36 der „Regula benedicti” die Sorge über Gesunde und Kranke. Doch nicht nur die Pflege der Kranken und Armen war den Klostergemeinschaften wichtig, sondern auch die Bildung.
„Ordensregel Nr. 36: Die kranken Brüder
1.Die Sorge für die Kranken muss vor und über allem stehen: man soll ihnen so dienen, als wären sie wirklich Christus;
2.hat er doch gesagt: „Ich war krank, und ihr habt mich besucht”,
3.und: „Was ihr einem dieser Geringsten getan habt, das habt ihr mir getan.”
4.Aber auch die Kranken mögen bedenken, dass man ihnen dient, um Gott zu ehren; sie sollen ihre Brüder, die ihnen dienen, nicht durch übertriebene Ansprüche traurig machen.
5.Doch auch solche Kranke müssen in Geduld ertragen werden; denn durch sie erlangt man größeren Lohn.
6.Daher sei es eine Hauptsorge des Abtes, dass sie unter keiner Vernachlässigung zu leiden haben.
7.Die kranken Brüder sollen einen eigenen Raum haben und einen eigenen Pfleger, der Gott fürchtet und ihnen sorgfältig und eifrig dient.
8.Man biete den Kranken, sooft es ihnen guttut, ein Bad an; den Gesunden jedoch und vor allem den Jüngeren erlaube man es nicht so schnell.
9.Die ganz schwachen Kranken dürfen außerdem zur Wiederherstellung ihrer Gesundheit Fleisch essen. Doch sobald es ihnen besser geht, sollen sie alle nach allgemeinem Brauch auf Fleisch verzichten.
10.Der Abt sehe es als eine Hauptsorge an, dass die Kranken weder vom Cellerar noch von den Pflegern vernachlässigt werden. Auf ihn fällt zurück, was immer die Jünger verschulden.”
Die 73 Ordensregeln bilden noch heute die Basis des Benediktinerordens. (Benediktinerstift Melk, o.J.)
Im Konzil von Aachen (816) wurden die Domherren verpflichtet, Hospitäler zu errichten. Die Ausübung der Heilkunde und Krankenpflege wurde somit großteils in die Hände der Ordensgemeinschaften gelegt. Jedes noch so kleine Kloster sollte über ein eigenes Haus zur Krankenpflege verfügen. Im Jahr 830 entstand im Kloster St. Gallen ein Musterplan, der allerdings nie in dieser Weise verwirklicht wurde. Darin waren unterschiedliche Krankensäle, Latrinenanlagen, Ärztezimmer, ein Badehaus, eine Apotheke, ein Kräutergarten und natürlich eine Kirche geplant.
Das sogenannten Hospitale pauperum war für die Versorgung der Armen gedacht, das Hospitium für Hilfsbedürftige aus den höheren Schichten oder für reiche Reisende. Für die Pflege und Behandlung kranker Klosterbrüder stand das Infirmarium mit einem eigenen Vorstand zur Verfügung. An das Infirmarium schlossen sich eine eigene Küche, Speiseraum, Badehaus, Behandlungsraum für den Aderlass, eine Kapelle und die Unterkünfte für den Arzt und Apotheker an.
Erkrankte ein Mönch, wurde er im Infirmarium für die Dauer seines Siechtums behandelt. Er war von sämtlichen Pflichten befreit und erhielt zudem noch eine besondere Behandlung. Um rasch wieder zu Kräften zu gelangen, war der Verzehr von Fleisch erlaubt, auch wohltuende Bäder sollte der Kranke regelmäßig nehmen. Wohl wissend, dass eine derartige Sonderbehandlung auch zu Missbrauch führen konnte, mussten sich die kranken Brüder für ihren Zustand regelmäßig rechtfertigen.
Außerhalb der Klosteranlagen entstanden Leprosorien zur Aufnahme und Isolierung Aussätziger. Dazu zählten Menschen, die an Lepra oder anderen mit Hautausschlägen verbundenen Erkrankungen litten. Die flächendeckende Errichtung von Leprosorien war eine der ersten durchgreifenden Maßnahmen der Gesundheitsfürsorge.
3.2Krankenpflege der Klostermedizin
In den Klöstern war ein Mönch mit der Verwaltung und Leitung der klösterlichen Spitalsanlagen betraut. Vom Titel dieser Funktion, „Servitor infirmorum”, stammt die Bezeichnung Infirmarius für den Krankenmeister. Er hatte dafür Sorge zu tragen, dass die Kranken alles hatten, was sie benötigten. In der Regel hatte er eine kleine Landwirtschaft zur Verfügung, leitete eine kleine Apotheke, bereitete selbst Heilgetränke und verfügte über jene Kompetenzen, die zur Ausübung der kleinen Chirurgie vonnöten waren. Das weibliche Pendant dazu war die Infirmaria, die Krankenschwester.
Für die Kranken gab es weder Gebot noch Verbot. Regelmäßig sah die Äbtissin bzw. der Abt nach ihnen, und für das geistige und leibliche Wohl war gesorgt.
Die Klostermedizin war ein funktionierendes System: Vor Ort war alles vorhanden, um die Versorgung Kranker zu gewährleisten. Erst in weiterer Folge war es notwendig, neue Wege zu beschreiten. Gründe dafür waren Pilgerfahrten, Kreuzzüge und auch die beginnende Säkularisierung im hohen Mittelalter.
3.3Weltliche Ordensgemeinschaften
Neben den geistlichen Orden nahmen sich auch sogenannte weltliche Orden vermehrt der Krankenpflege an. Es waren Laiengemeinschaften, die sich unter den Schutz der Kirche stellten. Bekannt ist die Kongregation (Zusammenschluss mehrerer Klöster eines Ordens zu einem Verband) der Brüder und Schwestern vom Orden des Heiligen Geistes, auf die die Heilig-Geist-Spitäler zurückgehen.
In der Zeit von 1200 bis etwa 1350 entstanden in vielen Städten in West- und Mitteleuropa zahlreiche Heilig-Geist-Spitäler. Ursprünglich wohnten Arme, kranke Reisende und Pfründner (sich selbst finanzierende Bewohner) darin. Ab dem 16. Jh. wurden aus vielen dieser Häuser Kranken- und Armenhäuser. Aktuell werden viele der ehemaligen Heilig-Geist-Spitäler als Krankenhäuser oder Seniorenheime genutzt.
Der Zustrom zu den Frauenklöstern war zu dieser Zeit sehr groß. Für viele Frauen war die Suche nach einem sinnvollen, religiösen Leben das Motiv, andere zogen das Kloster einer Muntehe vor. Die Muntehe war die gebräuchlichste Eheform des Mittelalters: Mit der Hochzeit ging die Bestimmungsgewalt über die Frau vom Brautvater auf den Ehemann über. Für unverheiratete und verwitwete Frauen war das Klosterleben eine Möglichkeit der Versorgung. Zusätzlich boten die Klöster eine Aussicht auf Bildung, die es außerhalb der Klostermauern für die Durchschnittsbevölkerung nicht gab.
Viele Orden verweigerten jedoch die Aufnahme von Frauen oder die Gründung von Frauenklöstern. Da nur Priester befugt waren, die Sakramente zu spenden und zu lehren, mussten sie diese Tätigkeiten auch in den Frauenklöstern übernehmen und fühlten sich dadurch überlastet. Zusätzlich wurde die Frau auch als sittliche Gefährdung angesehen (Schmölzer, 1994, S. 60–62).
„Da es auf der Welt nicht mehr gibt, was in seiner Schlechtigkeit den Frauen gleichkommt, und das Gift von Vipern und Drachen dem Mann weniger schadet als ihre Nähe, verkünden wir hiermit, dass wir zum Wohle unserer Seele, unseres Leibes und unserer Besitztümer von nun an keine Schwestern mehr in unseren Orden aufnehmen und uns von ihnen wie von wildgewordenen Hunden fernhalten wollen.”
(Schrift aus dem Prämonstratenserkloster Marchthal, zit. nach Shahar, 1984, S. 49)
Einige Frauen organisierten sich daher in Beginengemeinschaften, die im 12. Jh. vom Gebiet des heutigen Belgien ihren Ausgang nahmen und sich dann entlang des Rheins ausbreiteten. Die Beginengemeinschaften hatten keine übergreifende Institution wie die Orden und kommunizierten wenig, daher gab es große regionale Unterschiede. Zunächst wurde das Zusammenleben in diesen Gemeinschaften sowohl von weltlicher als auch von kirchlicher Seite wohlwollend betrachtet und sogar unterstützt. Dies änderte sich aber relativ bald.
Details
- Seiten
- 264
- ISBN (ePUB)
- 9783991116059
- Sprache
- Deutsch
- Erscheinungsdatum
- 2023 (Mai)
- Schlagworte
- Antike Berufsbild Messner Hamedinger Pflege Pflegegeschichte Hiemetzberger Sozialgeschichte Mittelalter Neuzeit Zeitgeschichte Lainz Nationalsozialismus Geschichte





